DESCARGAR
VERSIÓN
ARTÍCULO
DESCARGAR
VERSIÓN
EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN
CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: pacientes con hemorragia digestiva alta.
- Alcance: evaluación y manejo de hemorragia digestiva alta.
Autores
Expertos clínicos:
- Beatrice Milagros Macciotta Felices
- Jorge Arturo Vásquez Quiroga
- Daniel Andrei Vargas Blácido
- Ericson Ronald Arcana López
- Luis Alberto Cervera Caballero
- Javier Contreras Turin
- Juan Miguel Llatas Perez
- Luis Alberto Marin Calderón
- Katherine Guzmán Cáceres
- Nelly Vásquez Valverde
Metodólogos:
- Alvaro Renzo Taype Rondán
- Jessica Hanae Zafra Tanaka
- Alejandro Piscoya Rivera
Coordinador:
- Raúl Alonso Timaná Ruiz
Descargar PDF con más información sobre la filiación y rol de los autores.
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
Flujogramas que resumen el contenido de la GPC
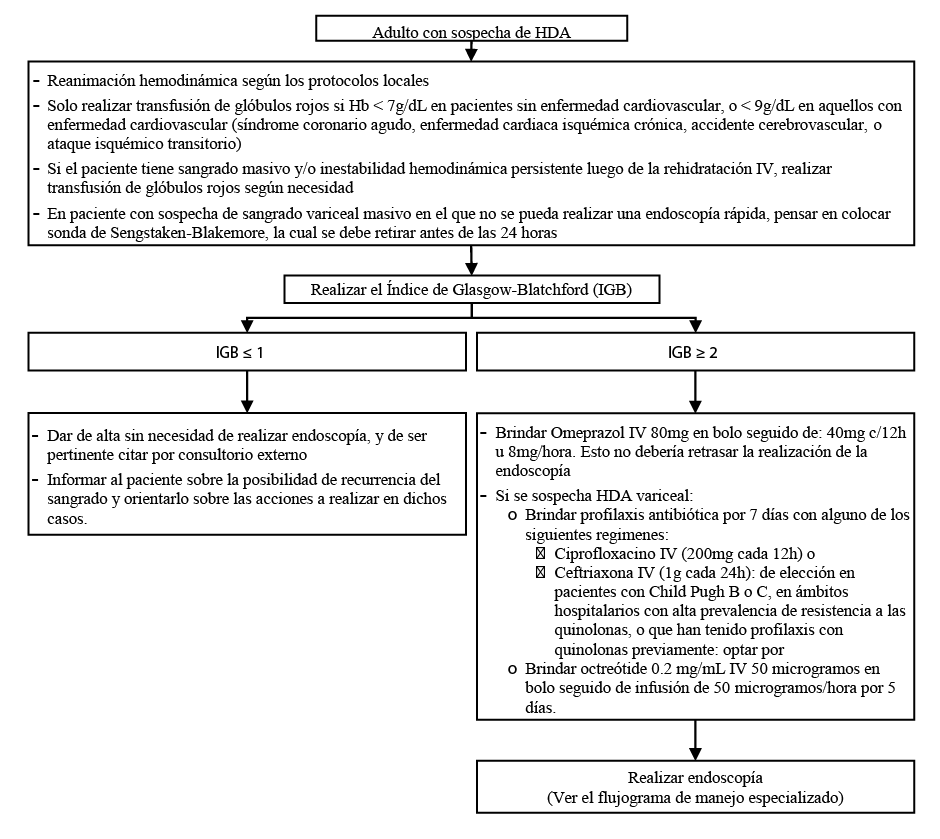
Flujograma de manejo inicial:
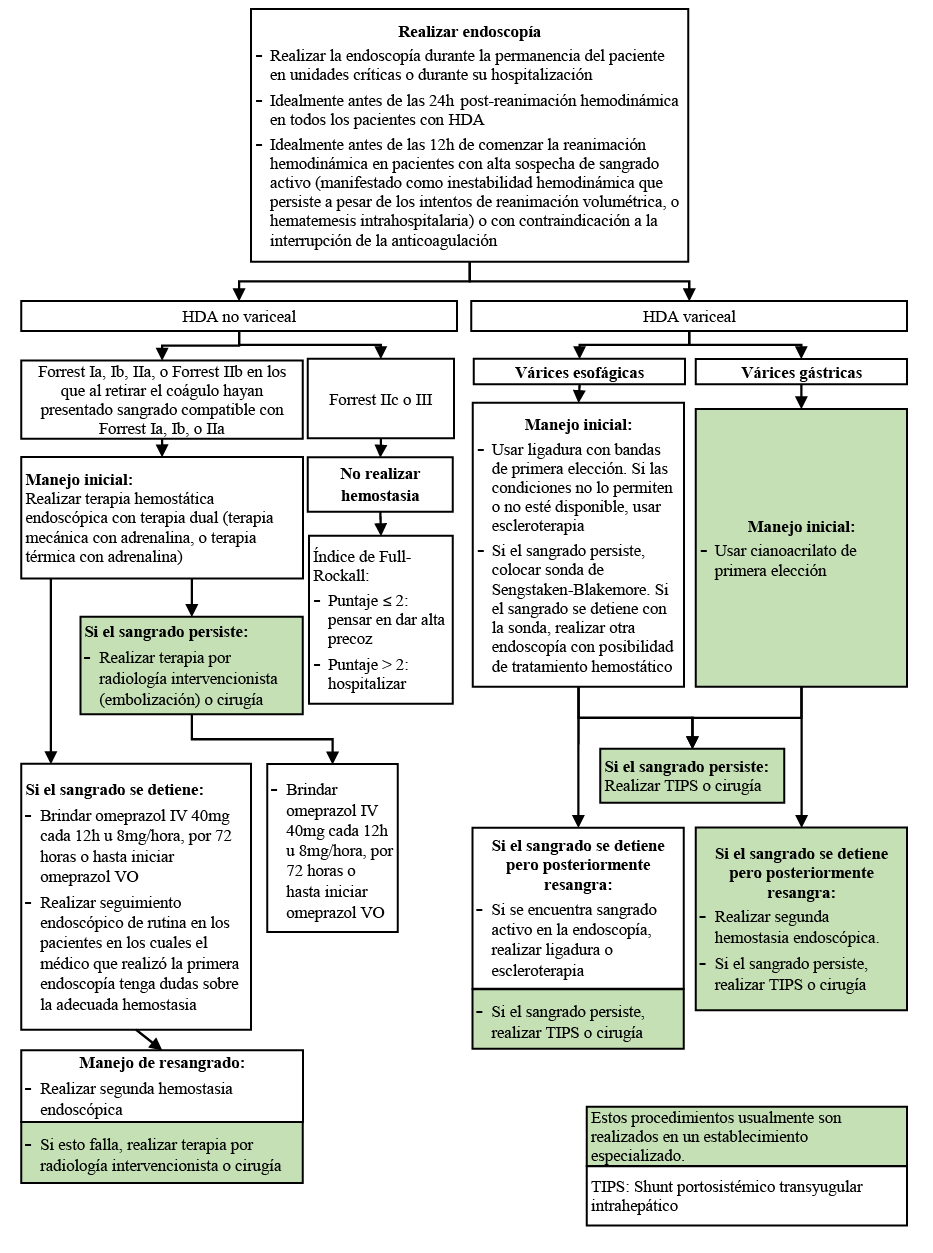
Flujograma de manejo especializado:
vacio
vacio
1. Valoración de riesgo
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con sospecha de HDA y un puntaje menor a dos en el Índice de Glasgow-Blatchford, sugerimos que el médico tratante indique el alta sin necesidad de realizar una endoscopía. (Recomendación débil a favor, calidad de evidencia para muerte o complicaciones: muy baja)
BPC 1:
Los pacientes dados de alta sin endoscopía, serán informados sobre la posibilidad de recurrencia del sangrado y serán orientados sobre las acciones a realizar en dichos casos.
BPC 2:
Los pacientes con puntaje de dos o más en el Índice de Glasgow-Blatchford serán evaluados por el especialista gastroenterólogo, o referidos a un establecimiento que cuente con un especialista gastroenterólogo.
BPC 3:
Los pacientes con puntaje menor o igual a dos en el índice de Full-Rockall pueden ser dados de alta precozmente luego de la endoscopía.
2. Transfusión de glóbulos rojos
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA recomendamos realizar transfusión de glóbulos rojos solo cuando la hemoglobina sea menor a 7 g/dL. (Recomendación débil a favor, calidad de evidencia para Mortalidad: baja; Resangrado: muy baja)
BPC 1:
En pacientes con enfermedad cardiovascular (síndrome coronario agudo, enfermedad cardiaca isquémica crónica, accidente cerebrovascular, ataque isquémico transitorio, o enfermedad vascular periférica): realizar transfusión de glóbulos rojos cuando la hemoglobina sea menor a 9 g/dL.
BPC 2:
En pacientes con sangrado masivo y/o inestabilidad hemodinámica persistente luego de la reanimación hidrodinámica, realizar transfusión de glóbulos rojos según necesidad.
3. Inhibidores de bomba de protones antes de endoscopía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA, sugerimos que antes de la realización de la endoscopía digestiva alta se brinde omeprazol IV 80mg en bolo seguido de 40mg cada 12 horas o infusión de 8mg/hora. (Recomendación débil a favor, calidad de evidencia para Necesidad de hemostasia: baja; Mortalidad: baja; Resangrado: baja; Necesidad de cirugía: baja)
BPC 1:
La falta de disponibilidad de omeprazol no debe retrasar la realización de la endoscopía.
BPC 2:
En pacientes con sospecha de sangrado variceal masivo en el que no se pueda realizar una endoscopía rápida, se puede colocar sonda de Sengstaken-Blakemore.
BPC 3:
En pacientes con HDA variceal sospechada o confirmada administrar octreótide 0.2 mg/mL IV en bolo de 50 microgramos seguido de infusión de 50 microgramos/hora durante 5 días.
4. Cuándo realizar endoscopía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA que tengan un puntaje de dos o más en el Índice de Glasgow-Blatchford, sugerimos realizar la endoscopia digestiva alta durante su permanencia en unidades críticas o durante su hospitalización. (Recomendación débil a favor, calidad de evidencia para Mortalidad: muy baja; Resangrado: muy baja)
BPC 1:
La realización de la endoscopía digestiva alta debería idealmente realizarse dentro de las 24 horas post-reanimación hemodinámica.
BPC 2:
En pacientes con alta sospecha de sangrado activo (manifestado por signos como inestabilidad hemodinámica que persiste a pesar de los intentos de reanimación volumétrica, o hematemesis intrahospitalaria) o con contraindicación a la interrupción de la anticoagulación: se sugiere que la endoscopía digestiva alta se realice dentro de las 12 horas después del inicio de la reanimación hemodinámica.
5. Terapia de HDA no variceal
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA no variceal, recomendamos usar terapia dual (es decir, adrenalina junto con una terapia térmica o mecánica) en vez de usar monoterapia con adrenalina. (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: muy baja; Resangrado: moderada; Falla de hemostasia: baja)
BPC 1:
En pacientes con HDA no variceal, realizar hemostasia endoscópica solo a quienes tienen estigmas de hemorragia reciente en la endoscopia (Forrest Ia, Ib, o IIa; así como Forrest IIb en los que al retirar el coágulo hayan presentado sangrado compatible con Forrest Ia, Ib, o IIa).
BPC 2:
En pacientes con HDA no variceal en los que el sangrado no puede controlarse endoscópicamente, realizar terapia por radiología intervencionista (embolización) o cirugía, de acuerdo a disponibilidad de equipos y personal.
BPC 3:
En pacientes con HDA no variceal que han requerido tratamiento hemostático, seguir brindando omeprazol IV 40mg cada 12 horas, por 72 horas post-endoscopía, o hasta iniciar omeprazol VO.
6. Seguimiento endoscópico en HDA no variceal
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA no variceal, recomendamos no realizar seguimiento endoscópico de rutina. (Recomendación débil en contra, calidad de evidencia para Mortalidad: muy baja; Resangrado en hospital: baja; Resangrado a 30 días: baja; Necesidad de cirugía: baja)
BPC 1:
En pacientes con HDA no variceal, realizar seguimiento endoscópico en los pacientes en los cuales el médico que realizó la primera endoscopía tenga dudas sobre la adecuada hemostasia.
7. Manejo de resangrado en HDA no variceal
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA no variceal que resangra, recomendamos realizar como primera opción una segunda endoscopía con posibilidad de terapia hemostática, en vez de cirugía. (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: baja; Resangrado: baja; Falla de hemostasia: baja)
BPC 1:
En pacientes con HDA no variceal que resangra, en los que el sangrado no pueda controlarse con la segunda hemostasia endoscópica, realizar terapia por radiología intervencionista (embolización) o cirugía, de acuerdo a disponibilidad de equipos y personal.
8. Profilaxis antibiótica en HDA variceal
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA no variceal que resangra, recomendamos realizar como primera opción una segunda endoscopía con posibilidad de terapia hemostática, en vez de cirugía. (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: muy baja; Resangrado: muy baja; Bacteriemia: baja)
BPC 1:
Usar los siguientes regímenes de profilaxis antibiótica, por 7 días con:
a. Ciprofloxacino IV 200mg cada 12 horas o
b. Ceftriaxona IV 1g cada 24 horas: de elección en pacientes con cirrosis avanzada (Child Pugh B o C), en ámbitos hospitalarios con alta prevalencia de infecciones bacterianas resistentes a las quinolonas, y en pacientes que han tenido profilaxis con quinolonas previamente.
9. Manejo de HDA de várices esofágicas
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA de várices esofágicas, recomendamos, como primera opción, usar ligadura con bandas en vez de escleroterapia. (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: baja; Resangrado: baja; Falla de hemostasia: baja)
BPC 1:
En pacientes con HDA de várices esofágicas, usar escleroterapia en los casos en los que la ligadura con bandas sea técnicamente difícil o no esté disponible.
BCP 2:
En pacientes con HDA de várices esofágicas en los cuales no se puede controlar el sangrado durante la endoscopía, colocar una sonda de Sengstaken-Blakemore, la cual debería ser retirada antes de las 24 horas.
BPC 3:
Si luego de colocar la sonda el sangrado se detiene, realizar una segunda endoscopía con posibilidad de hemostasia.
BPC 4:
Si luego de colocar la sonda el sangrado persiste, realizar TIPS o cirugía, de acuerdo a disponibilidad de equipos y personal.
10. Manejo de resangrado en HDA de várices esofágicas
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA de várices esofágicas en los cuales se presenta resangrado luego de una terapia inicial exitosa, realizar una endoscopía. Si se encuentra sangrado, sugerimos aplicar una hemostasia endoscópica con ligadura o escleroterapia en vez de TIPS (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: baja; Resangrado: moderada; Encefalopatía hepática: moderada)
BPC 1:
En pacientes con HDA de várices esofágicas que resangran, si la segunda hemostasia endoscópica falla, realizar TIPS o cirugía, de acuerdo a disponibilidad de equipos y personal.
11. Manejo de HDA de várices gástricas
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con HDA por várices gástricas, recomendamos el uso de cianoacrilato en vez de ligadura. (Recomendación fuerte a favor, calidad de evidencia para Mortalidad: baja; Resangrado: alta; Control de sangrado: moderada)
BPC 1:
En pacientes con HDA por várices gástricas, si el sangrado no se controla con el uso de cianoacrilato, realizar TIPS o cirugía, de acuerdo a disponibilidad de equipos y personal.
BPC 2:
En pacientes con HDA por várices gástricas en los que se presenta resangrado luego de una terapia inicial exitosa, intentar una segunda hemostasia endoscópica. Si esta falla, realizar TIPS o cirugía, de acuerdo a disponibilidad de equipos y personal.
Referencias bibliográficas
-
- Van Leerdam M. Epidemiology of acute upper gastrointestinal bleeding. Best Practice & Research Clinical Gastroenterology. 2008;22(2):209-24.
- Hearnshaw SA, Logan RF, Lowe D, Travis SP, Murphy MF, Palmer KR. Acute upper gastrointestinal bleeding in the UK: patient characteristics, diagnoses and outcomes in the 2007 UK audit. Gut. 2011;60(10):1327-35.
- Ministerio de Salud. Documento técnico: Metodología para la de documento técnico elaboración guías de practica clínica. Lima, Perú: MINSA; 2015.
- National Institute for Health and Clinical Excellence. Acute upper gastrointestinal bleeding in over 16s: management. UK: NICE; 2012.
- Narváez-Rivera R, Cortez-Hernández C, González-González J, Tamayo-de la Cuesta J, Zamarripa-Dorsey F, Torre-Delgadillo A, et al. Consenso Mexicano de Hipertensión Portal. Revista de Gastroenterología de México. 2013;78(2):92-113.
- Gralnek IM, Dumonceau J-M, Kuipers EJ, Lanas A, Sanders DS, Kurien M, et al. Diagnosis and management of nonvariceal upper gastrointestinal hemorrhage: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. Endoscopy. 2015;47(10):a1-a46.
- Bai Y, Li ZS. Guidelines for the diagnosis and treatment of acute non‐variceal upper gastrointestinal bleeding (2015, Nanchang, China). Journal of digestive diseases. 2016;17(2):79-87.
- The Indonesian Society of Gastroenterology. National Consensus on Management of Non-Variceal Upper Gastrointestinal Tract Bleeding in Indonesia. Acta Medica Indonesiana – The Indonesian Journal of Internal Medicine. 2014;46(2):163-71.
- Valek V, Husty J. Quality improvement guidelines for transcatheter embolization for acute gastrointestinal nonvariceal hemorrhage. Cardiovascular and interventional radiology. 2013;36(3):608-12.
- Hwang JH, Shergill AK, Acosta RD, Chandrasekhara V, Chathadi KV, Decker GA, et al. The role of endoscopy in the management of variceal hemorrhage. Gastrointestinal endoscopy. 2014;80(2):221-7.
- Tripathi D, Stanley AJ, Hayes PC, Patch D, Millson C, Mehrzad H, et al. UK guidelines on the management of variceal haemorrhage in cirrhotic patients. Gut. 2015:gutjnl-2015-309262.
- Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
- Shea BJ, Grimshaw JM, Wells GA, Boers M, Andersson N, Hamel C, et al. Development of AMSTAR: a measurement tool to assess the methodological quality of systematic reviews. BMC medical research methodology. 2007;7(1):10.
- Collaboration A. The ADAPTE process: resource toolkit for guideline adaptation. Version 2.0. Available at:)(Accessed November 13, 2014). 2009.
- Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719-25.
- Rotondano G. Epidemiology and diagnosis of acute nonvariceal upper gastrointestinal bleeding. Gastroenterology clinics of North America. 2014;43(4):643-63.
- Cremers I, Ribeiro S. Management of variceal and nonvariceal upper gastrointestinal bleeding in patients with cirrhosis. Therapeutic Advances in Gastroenterology. 2014;7(5):206-16.
- Tielleman T, Bujanda D, Cryer B. Epidemiology and Risk Factors for Upper Gastrointestinal Bleeding. Gastrointestinal endoscopy clinics of North America. 2015;25(3):415-28.
- Ramaekers R, Mukarram M, Smith CA, Thiruganasambandamoorthy V. The Predictive Value of Preendoscopic Risk Scores to Predict Adverse Outcomes in Emergency Department Patients With Upper Gastrointestinal Bleeding: A Systematic Review. Academic Emergency Medicine. 2016;23(11):1218-27.
- Odutayo A, Desborough MJ, Trivella M, Stanley AJ, Dorée C, Collins GS, et al. Restrictive versus liberal blood transfusion for gastrointestinal bleeding: a systematic review and meta-analysis of randomised controlled trials. The Lancet Gastroenterology & Hepatology. 2017;2(5):354-60.
- Sreedharan A, Martin J, Leontiadis GI, Dorward S, Howden CW, Forman D, et al. Proton pump inhibitor treatment initiated prior to endoscopic diagnosis in upper gastrointestinal bleeding. The Cochrane Library. 2010.
- Spiegel BM, Vakil NB, Ofman JJ. Endoscopy for Acute Nonvariceal Upper Gastrointestinal Tract Hemorrhage: Is Sooner Better?: A Systematic Review. Archives of internal medicine. 2001;161(11):1393-404.
- Tsoi KK, Ma TK, Sung JJ. Endoscopy for upper gastrointestinal bleeding: how urgent is it? Nature Reviews Gastroenterology and Hepatology. 2009;6(8):463-9.
- Villanueva C, Colomo A, Bosch A, Concepción M, Hernandez-Gea V, Aracil C, et al. Transfusion strategies for acute upper gastrointestinal bleeding. New England Journal of Medicine. 2013;368(1):11-21.
- Docherty AB, O’Donnell R, Brunskill S, Trivella M, Doree C, Holst LB, et al. Effect of restrictive versus liberal transfusion strategies on outcomes in patients with cardiovascular disease in a non-cardiac surgery setting: systematic review and meta-analysis. bmj. 2016;352:i1351.
- Lau JY, Leung WK, Wu JC, Chan FK, Wong VW, Chiu PW, et al. Omeprazole before endoscopy in patients with gastrointestinal bleeding. New England Journal of Medicine. 2007;356(16):1631-40.
- Laine L, Jensen DM. Management of patients with ulcer bleeding. The American journal of gastroenterology. 2012;107(3):345.
- Sung JJ, Chan FK, Chen M, Ching JY, Ho K, Kachintorn U, et al. Asia-Pacific Working Group consensus on non-variceal upper gastrointestinal bleeding. Gut. 2011:gut. 2010.230292.
- Sachar H, Vaidya K, Laine L. Intermittent vs continuous proton pump inhibitor therapy for high-risk bleeding ulcers: a systematic review and meta-analysis. JAMA internal medicine. 2014;174(11):1755-62.
- Vergara M, Bennett C, Calvet X, Gisbert JP. Epinephrine injection versus epinephrine injection and a second endoscopic method in high‐risk bleeding ulcers. The Cochrane Library. 2014.
- Laine L, McQuaid KR. Endoscopic therapy for bleeding ulcers: an evidence-based approach based on meta-analyses of randomized controlled trials. Clinical Gastroenterology and Hepatology. 2009;7(1):33-47.
- Beggs AD, Dilworth MP, Powell SL, Atherton H, Griffiths EA. A systematic review of transarterial embolization versus emergency surgery in treatment of major nonvariceal upper gastrointestinal bleeding. Clinical and experimental gastroenterology. 2014;7:93.
- Kyaw M, Tse Y, Ang D, Ang TL, Lau J. Embolization versus surgery for peptic ulcer bleeding after failed endoscopic hemostasis: a meta-analysis. Endoscopy international open. 2014;2(01):E6-E14.
- El Ouali S, Barkun AN, Wyse J, Romagnuolo J, Sung JJ, Gralnek IM, et al. Is routine second-look endoscopy effective after endoscopic hemostasis in acute peptic ulcer bleeding? A meta-analysis. Gastrointestinal endoscopy. 2012;76(2):283-92.
- Imperiale TF, Kong N. SECOND-LOOK ENDOSCOPY FOR BLEEDING PEPTIC ULCER DISEASE: A DECISION-AND COST-EFFECTIVENESS ANALYSIS. Journal of clinical gastroenterology. 2012;46(9):e71.
- Spiegel BM, Ofman JJ, Woods K, Vakil NB. Minimizing recurrent peptic ulcer hemorrhage after endoscopic hemostasis: the cost-effectiveness of competing strategies. The American journal of gastroenterology. 2003;98(1):86.
- Park SJ, Park H, Lee YC, Choi CH, Jeon TJ, Park JC, et al. Effect of scheduled second-look endoscopy on peptic ulcer bleeding: a prospective randomized multicenter trial. Gastrointestinal endoscopy. 2017.
- Tsoi KK, Chiu PW, Sung JJ. Endoscopy for upper gastrointestinal bleeding: is routine second-look necessary? Nature Reviews Gastroenterology and Hepatology. 2009;6(12):717-22.
- Lau JY, Sung JJ, Lam Y-h, Chan AC, Ng EK, Lee DW, et al. Endoscopic retreatment compared with surgery in patients with recurrent bleeding after initial endoscopic control of bleeding ulcers. New England Journal of Medicine. 1999;340(10):751-6.
- Agarwal A, Kumar SS, Sadasivan J, Kate V. Antibiotic prophylaxis in the prevention of rebleeding in acute variceal hemorrhage: A randomized trial. Journal of pharmacology & pharmacotherapeutics. 2015;6(1):24.
- Garcia‐Tsao G, Sanyal AJ, Grace ND, Carey W. Prevention and management of gastroesophageal varices and variceal hemorrhage in cirrhosis. Hepatology. 2007;46(3):922-38.
- de Franchis R. Revising consensus in portal hypertension: report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. Journal of hepatology. 2010;53(4):762-8.
- De Franchis R. Expanding consensus in portal hypertension. Journal of hepatology. 2015;63(3):743-52.
- Fernández J, del Arbol LR, Gómez C, Durandez R, Serradilla R, Guarner C, et al. Norfloxacin vs ceftriaxone in the prophylaxis of infections in patients with advanced cirrhosis and hemorrhage. Gastroenterology. 2006;131(4):1049-56.
- Díaz Ferrer J, Román R, Bustíos C, Davalos M, Zumaeta E. Cefazolina vs. Ciprofloxacino en la profilaxis de infecciones en pacientes cirróticos con sangrado digestivo. Revista de Gastroenterología del Perú. 2011;31(4):319-23.
- Halabi SA, Sawas T, Sadat B, Jandali A, Halabi HA, Halabi FA, et al. Early TIPS versus endoscopic therapy for secondary prophylaxis after management of acute esophageal variceal bleeding in cirrhotic patients: a meta-analysis of randomized controlled trials. Journal of gastroenterology and hepatology. 2016;31(9):1519-26.
- Zhang H, Zhang H, Li H, Zhang H, Zheng D, Sun CM, et al. TIPS versus endoscopic therapy for variceal rebleeding in cirrhosis: A meta-analysis update. J Huazhong Univ Sci Technolog Med Sci. 2017;37(4):475-85.
- Qiao W, Ren Y, Bai Y, Liu S, Zhang Q, Zhi F. Cyanoacrylate Injection Versus Band Ligation in the Endoscopic Management of Acute Gastric Variceal Bleeding: Meta-Analysis of Randomized, Controlled Studies Based on the PRISMA Statement. Medicine (Baltimore). 2015;94(41):e1725.
- Castellanos ER, Seron P, Gisbert JP, Bonfill Cosp X. Endoscopic injection of cyanoacrylate glue versus other endoscopic procedures for acute bleeding gastric varices in patients with portal hypertension. status and date: New, published in. 2012(10).
- Tantau M, Crisan D, Popa D, Vesa S, Tantau A. Band ligation vs. N-Butyl-2-cyanoacrylate injection in acute gastric variceal bleeding: a prospective follow-up study. Annals of Hepatology: Official Journal of the Mexican Association of Hepatology. 2014;13(1).
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com


