DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: Adultos con episodio depresivo moderado asegurados a EsSalud y adultos con episodio depresivo severo sin síntomas psicóticos asegurados a EsSalud.
- Usuarios: Esta GPC está dirigida al personal médico y no médico, que participa en la atención multidisciplinaria del paciente con episodio depresivo moderado y del paciente con episodio depresivo severo sin síntomas psicóticos. Las recomendaciones serán aplicadas por médicos psiquiatras, médicos residentes de psiquiatría, médicos gestores, y psicólogos con formación en psicoterapia que han sido formados, a partir del segundo nivel de atención de EsSalud. Asimismo, podrá ser utilizada como referencia por estudiantes de profesiones relacionadas al ámbito de la salud.
Autores
Grupo elaborador
Expertos clínicos:
- Gavilán Villanueva, José Luis.
Médico psiquiatra. Hospital Nacional Alberto Sabogal Sologuren, EsSalud, Lima, Perú - Fernández Infante, Omar Fernando.
Médico psiquiatra. Hospital Nacional Guillermo Almenara Irigoyen, EsSalud, Lima, Perú - Quispe Baltazar, Patricia Roxana Zarela.
Médico psiquiatra. Hospital I Lampa, EsSalud, Juliaca, Perú - Castro Moscoso, Andrea Paola.
Médico psiquiatra. Hospital Nacional Edgardo Rebagliati Martins, EsSalud, Lima, Perú - Aybar Cachay, Nery Ricardo.
Médico psiquiatra. Hospital II-E Huariaca, EsSalud, Cerro de Pasco, Perú - Caycho Solís, Jessica Gisela.
Licenciada en Psicología. Hospital Nacional Alberto Sabogal Sologuren, EsSalud, Lima, Perú - Tipacti Tafur, Rina Roxina.
Licenciada en Psicología. Centro de Atención Primaria III Independencia, EsSalud, Lima, Perú
Metodólogos:
- Brañez Condorena, Ana Lida.
Metodóloga. IETSI, EsSalud, Lima, Perú - Nateros Baldeon, Percy Fernando.
Metodólogo. IETSI, EsSalud, Lima, Perú - Rivera Torrejon, Oscar Orlando.
Metodólogo. IETSI, EsSalud, Lima, Perú
Gestores:
- Zeta Ruiz, Nieves del Milagro.
Selección de recomendaciones trazadoras. IETSI, EsSalud, Lima, Perú - Salvador Salvador, Stefany.
Coordinadora del grupo elaborador. IETSI, EsSalud, Lima, Perú - Santos Sánchez, Vladimir.
Coordinador del grupo elaborador. IETSI, EsSalud, Lima, Perú
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
Flujogramas que resumen el contenido de la GPC
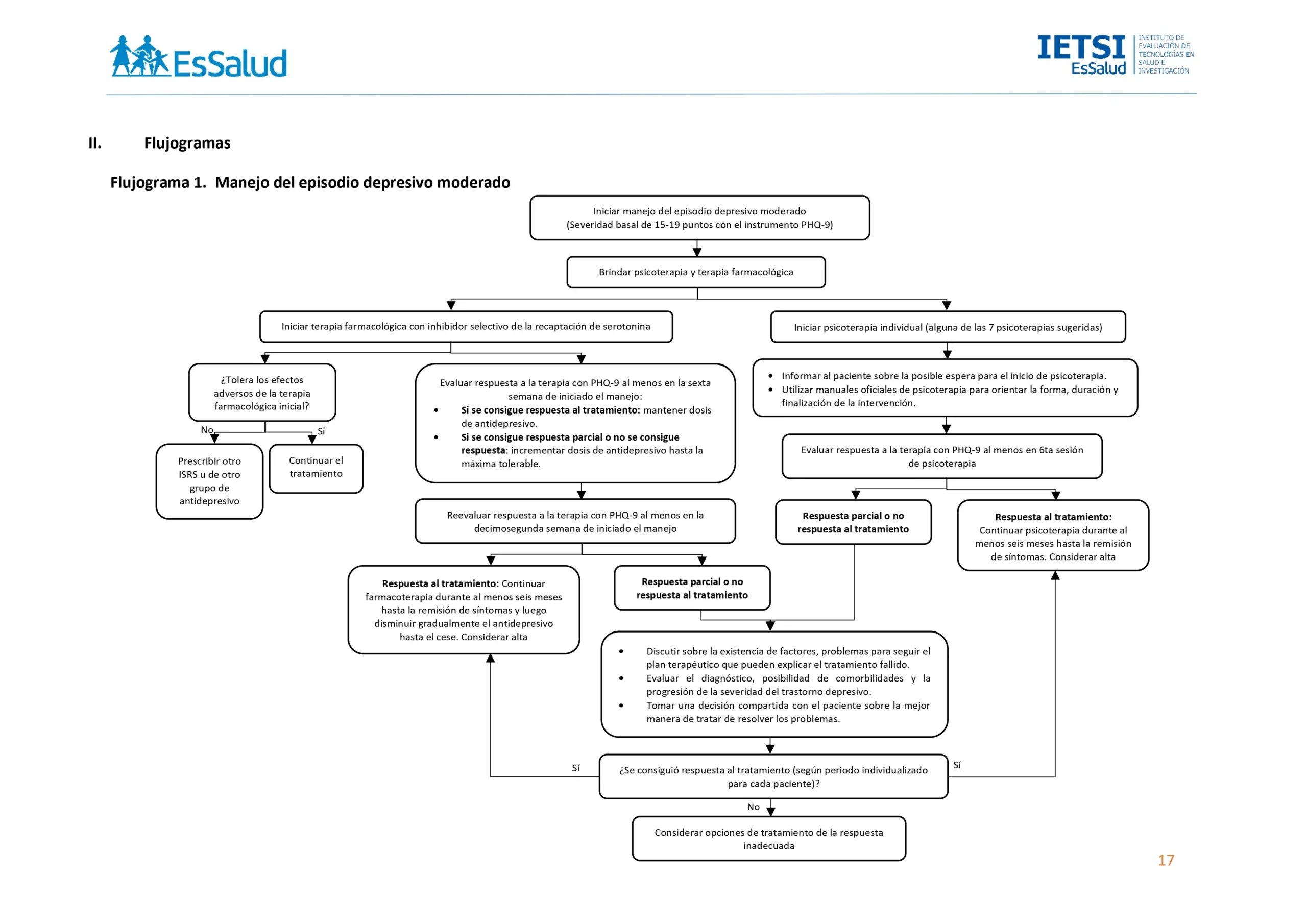
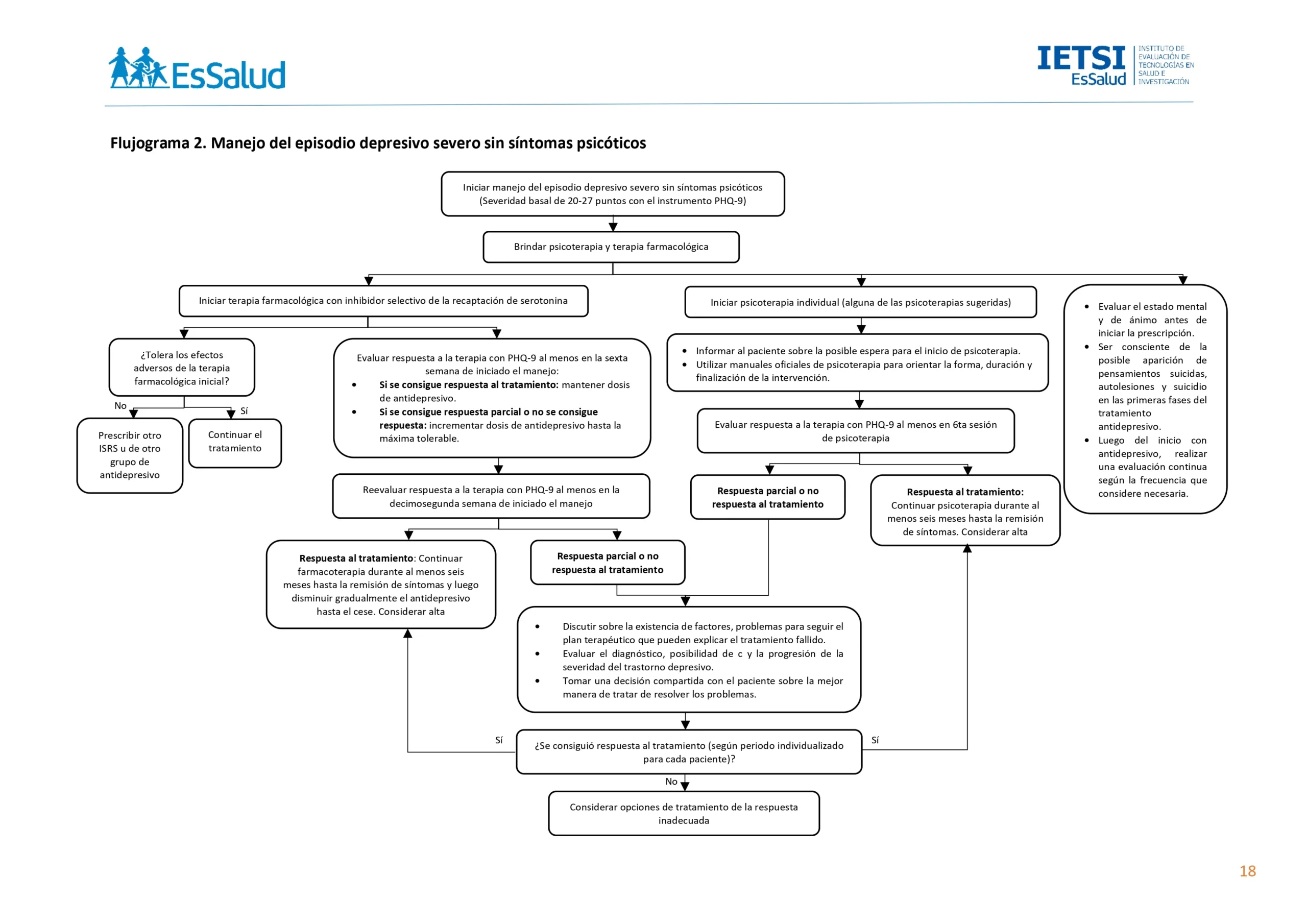
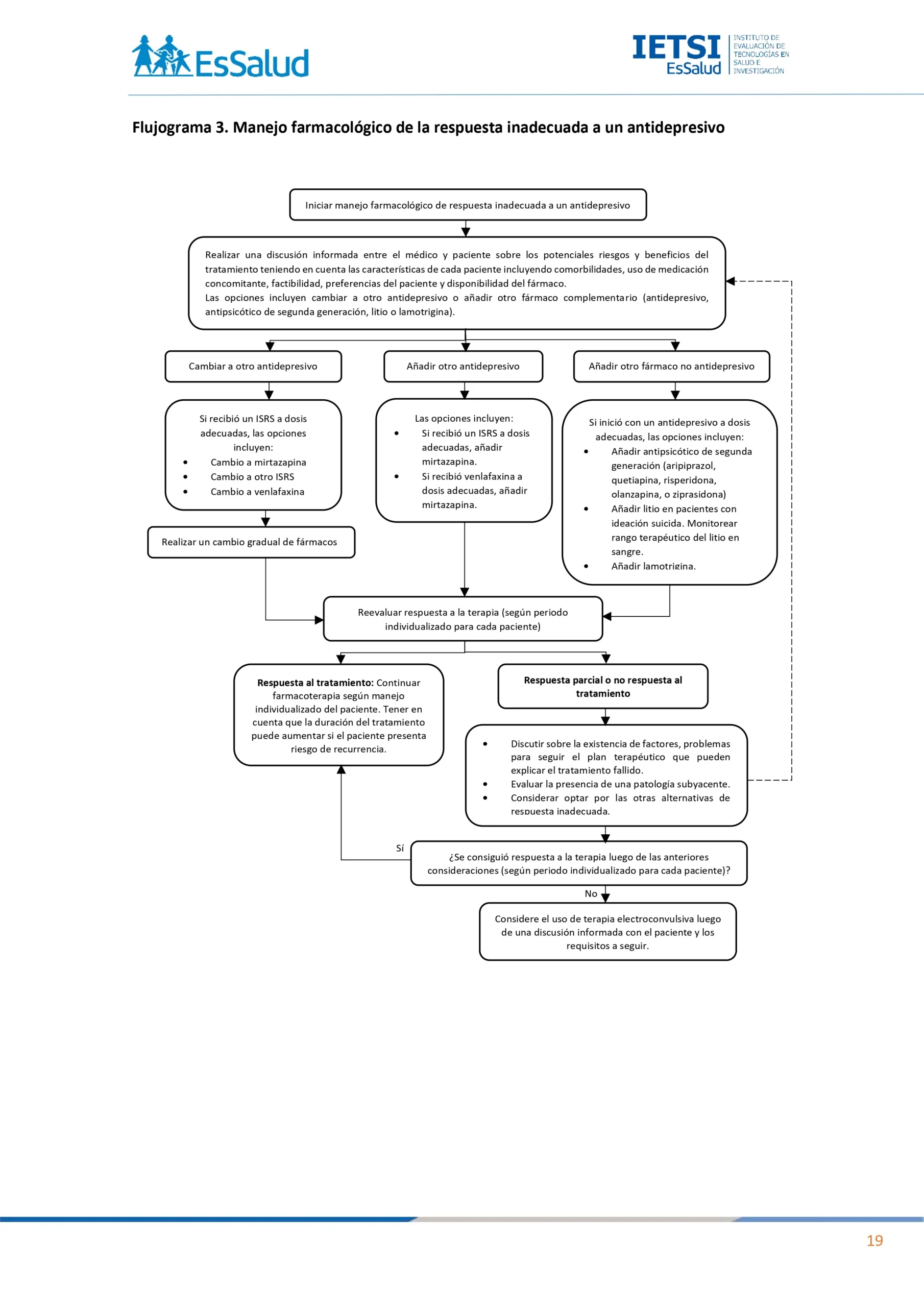
vacio
vacio
1. Farmacoterapia vs Farmacoterapia + Psicoterapia
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin tratamiento previo, sugerimos brindar tratamiento farmacológico más psicoterapia en lugar de solo brindar tratamiento farmacológico, teniendo en cuenta la disponibilidad de recursos humanos y logísticos.
(Recomendación condicional a favor, Certeza de la evidencia: baja)
2. Antidepresivos sin tratamiento previo
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin tratamiento previo, sugerimos iniciar el manejo farmacológico con un inhibidor selectivo de la recaptación de serotonina (ISRS).
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
En pacientes que no toleren los efectos adversos de la terapia con uno de los ISRS, prescribir otro ISRS u otro grupo de antidepresivos teniendo en cuenta las comorbilidades, preferencias del paciente, la presencia de contraindicaciones, interacciones con otros fármacos, la disponibilidad del antidepresivo y el perfil de adherencia al antidepresivo.
BPC 2:
Al prescribir un antidepresivo en un paciente con episodio depresivo severo considere:
• Evaluar el estado mental y de ánimo antes de iniciar la prescripción.
• Ser consciente de la posible aparición de pensamientos suicidas, autolesiones y suicidio en las primeras fases del tratamiento antidepresivo.
• Luego del inicio con antidepresivo, realizar una evaluación continua según la frecuencia que considere necesaria (teniendo en cuenta las redes de apoyo, el ambiente familiar, los acontecimientos vitales pasados y nuevos, y cualquier cambio que podría afectar la mejoría del paciente).
BPC 3:
La respuesta a la terapia se definirá como el cambio en el puntaje del PHQ- 9 según las siguientes categorías:
• Respuesta a la terapia: disminución de 50% a más en el puntaje basal de severidad de los síntomas.
• Respuesta parcial a la terapia: disminución entre el 20 a 49% en el puntaje basal de severidad de los síntomas.
• No respuesta a la terapia: disminución de 19% o menos en el puntaje basal de severidad de los síntomas.
BPC 4:
En los pacientes que hayan alcanzado respuesta a la terapia farmacológica al menos a las 6 semanas de tratamiento, mantener la dosis del antidepresivo y continuar con la terapia.
BPC 5:
En los pacientes que no hayan alcanzado respuesta a la terapia farmacológica al menos a las 6 semanas de tratamiento, incrementar la dosis del antidepresivo dependiendo de la respuesta actual a la terapia y la presencia de eventos adversos del paciente, hasta la máxima dosis tolerable
BPC 6:
Si un paciente no ha respondido en absoluto tras al menos 12 semanas de medicación, discuta con ellos sobre:
• Si existen factores personales, sociales, ambientales, condiciones físicas u otras condiciones de salud mental que puedan explicar por qué el tratamiento no está funcionando.
• Si ha tenido problemas para seguir el plan de tratamiento (por ejemplo, olvidarse de tomar el fármaco).
• El diagnóstico y considerar la posibilidad de comorbilidades y la progresión de la severidad del trastorno depresivo que puedan limitar la respuesta a los tratamientos de la depresión.
Si se da cualquiera de estos casos, tome una decisión compartida con el paciente sobre la mejor manera de tratar de resolver los problemas planteados.
BPC 7:
En los pacientes que hayan alcanzado remisión de los síntomas, considerar continuar la farmacoterapia durante al menos seis meses, luego de lo cual reducir gradualmente la dosis del antidepresivo hasta el cese.
BPC 8:
Si un paciente alcanzó la remisión de síntomas, dar de alta luego del periodo de reducción y cese del antidepresivo. De lo contrario, considerar las opciones de tratamiento de la respuesta inadecuada luego de una discusión informada entre el médico y paciente sobre los potenciales riesgos y beneficios del tratamiento teniendo en cuenta las características de cada paciente incluyendo comorbilidades, uso de medicación concomitante, factibilidad, tolerancia al nuevo fármaco, preferencias del paciente y disponibilidad del fármaco. Estas opciones son:
• Cambiar a otro antidepresivo.
• Añadir otro antidepresivo.
• Añadir otro fármaco no antidepresivo.
3. Psicoterapia sin tratamiento previo
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin tratamiento previo, sugerimos optar por cualquiera de las siguientes psicoterapias, teniendo en cuenta la disponibilidad de recursos humanos y logísticos, la capacitación disponible de los terapeutas, y el cuadro clínico
del paciente:
• Terapia cognitivo conductual
• Activación conductual
• Resolución de problemas
• Terapias de la tercera ola
• Terapia interpersonal
• Terapia psicodinámica a corto plazo
• Terapia de revisión de vida
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
Informar al paciente si hay listas de espera para el inicio de la psicoterapia y cuánto tiempo es probable que haya que esperar. Mantenerse en contacto con el paciente a intervalos regulares, asegurarse de que los pacientes sepan cómo acceder a la ayuda en caso de empeoramiento de su estado, y que sepan con quién pueden ponerse en contacto sobre su evolución en la lista
de espera.
BPC 2:
Utilizar manuales oficiales de psicoterapia para orientar la forma, duración y finalización de estas intervenciones (como el manual de Beck para TCC).
BPC 3:
Considerar las características de las psicoterapias presentadas en la Tabla N° 3 para determinar su aplicación en el paciente.
BPC 4:
Considerar las psicoterapias en formato grupal para fortalecer la red de apoyo de los pacientes.
BPC 5:
Si un paciente ha respondido al menos en la 6ta sesión de psicoterapia, continuar con la psicoterapia durante al menos seis meses hasta la remisión
de síntomas.
BPC 6:
Si un paciente no ha respondido en absoluto al menos en la 6ta sesión de psicoterapia, discuta con ellos sobre:
• Si existen factores personales, sociales, ambientales, condiciones físicas u otras condiciones de salud mental que puedan explicar por qué el tratamiento no está funcionando.
• Si ha tenido problemas para seguir el plan de tratamiento (por ejemplo, si ha faltado a las sesiones con el terapeuta).
• El diagnóstico y considerar la posibilidad de comorbilidades y la progresión de la severidad del trastorno depresivo que puedan limitar la respuesta a los tratamientos de la depresión.
Si se da cualquiera de estos casos, tome una decisión compartida con el paciente sobre la mejor manera de tratar de resolver los problemas
planteados.
BPC 7:
Si un paciente alcanzó la remisión de síntomas, dar de alta. De lo contrario, considerar las opciones de tratamiento de la respuesta inadecuada.
4. Antidepresivos combinados sin respuesta previa
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con un ISRS a dosis adecuadas, sugerimos adicionar mirtazapina como terapia combinada con dos antidepresivos.
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con venlafaxina a dosis adecuadas,
considerar adicionar mirtazapina como terapia combinada con dos antidepresivos.
BPC 2:
Realizar un seguimiento continuo para controlar la respuesta a la dosis prescrita y monitorear la aparición de cualquier efecto adverso en el paciente. De haber alguno, evaluar si este se debe a la combinación de fármacos antidepresivos y considerar suspender su uso según la dosis administrada y la gravedad de los efectos adversos.
BPC 3:
Considere reevaluar la respuesta a la combinación de dos antidepresivos luego del periodo establecido individualizado para cada paciente. Si el paciente responde al tratamiento, continuar con farmacoterapia según el manejo individualizado del paciente. Tener en cuenta que la duración del tratamiento puede aumentar si el paciente presenta riesgo de recurrencia. Si el paciente presenta respuesta parcial o no respuesta:
• Discutir sobre la existencia de factores, problemas para seguir el plan terapéutico que pueden explicar el tratamiento fallido.
• Evaluar la presencia de una patología subyacente.
• Considerar optar por las otras alternativas de respuesta inadecuada.
5. Antidepresivos sin respuesta previa
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con un ISRS a dosis adecuadas, sugerimos el cambio a mirtazapina como una alternativa de manejo.
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con un ISRS a dosis adecuadas,
considere prescribir el cambio a otro ISRS como una alternativa de manejo.
BPC 2:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con un ISRS a dosis adecuadas,
considere prescribir el cambio a venlafaxina como una alternativa de manejo.
BPC 3:
Cuando se cambia de un fármaco ISRS a otro, la reducción del fármaco anterior y el aumento del nuevo fármaco suelen ser de forma gradual. Si se produce una respuesta insuficiente a la dosis terapéutica mínima del nuevo fármaco, considere ajustar la dosis dentro del rango terapéutico durante el
tratamiento. Mantener las dosis que logran respuesta.
BPC 4:
Considere reevaluar la respuesta al cambio de antidepresivo luego del periodo establecido individualizado para cada paciente. Si el paciente responde al tratamiento, continuar con farmacoterapia según el manejo individualizado del paciente. Tener en cuenta que la duración del tratamiento puede aumentar si el paciente presenta riesgo de recurrencia. Si el paciente presenta respuesta parcial o no respuesta:
• Discutir sobre la existencia de factores, problemas para seguir el plan terapéutico que pueden explicar el tratamiento fallido.
• Evaluar la presencia de una patología subyacente.
• Considerar optar por las otras alternativas de respuesta inadecuada.
6. No antidepresivos sin respuesta previa
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico de un antidepresivo a dosis adecuadas, sugerimos agregar un antipsicótico de segunda generación (aripiprazol, quetiapina, risperidona, olanzapina, o ziprasidona) al tratamiento con un fármaco antidepresivo.
(Recomendación condicional a favor, Certeza de la evidencia: Baja)
Recomendación 2:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico con un antidepresivo a dosis adecuadas, sugerimos no agregar litio de forma rutinaria al tratamiento con un fármaco antidepresivo.
(Recomendación condicional en contra, Certeza de la evidencia: muy baja)
BPC 1:
En pacientes adultos con episodio depresivo severo sin respuesta al tratamiento farmacológico con un antidepresivo a dosis adecuadas, se
puede considerar agregar litio al tratamiento con un fármaco antidepresivo solo cuando el paciente tenga ideación suicida.
BPC 2:
Al prescribir litio como adyuvante en depresión unipolar, se debe programar un dosaje de este al llegar a dosis terapéuticas (900-1200mg por día) y a los 5-7 días luego de cada incremento de dosis. Dosar litio antes de cualquier incremento de dosis si no se dispone de un control en las 2 semanas previas. Considerar que la concentración plasmática objetivo de litio se encuentra entre 0.6-1.2 mEq/L.
Recomendación 3:
En pacientes adultos con episodio depresivo moderado o severo sin respuesta al tratamiento farmacológico de un antidepresivo a dosis adecuadas, sugerimos agregar lamotrigina al tratamiento con un fármaco antidepresivo.
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
Considere reevaluar la respuesta a la adición de fármaco no antidepresivo luego del periodo establecido individualizado para cada paciente. Si el paciente responde al tratamiento, continuar con farmacoterapia según el manejo individualizado del paciente. Tener en cuenta que la duración del tratamiento puede aumentar si el paciente presenta riesgo de recurrencia. Si el paciente presenta respuesta parcial o no respuesta:
• Discutir sobre la existencia de factores, problemas para seguir el plan terapéutico que pueden explicar el tratamiento fallido.
• Evaluar la presencia de una patología subyacente.
• Considerar optar por las otras alternativas de respuesta inadecuada.
7. TEC sin respuesta previa
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes adultos con episodio depresivo severo sin respuesta al tratamiento farmacológico previo, sugerimos ofrecer la terapia electroconvulsiva, tomando en cuenta las características del paciente.
(Recomendación condicional a favor, Certeza de la evidencia: muy baja)
BPC 1:
Considere la terapia electroconvulsiva para el tratamiento de episodio depresivo severo si:
• El paciente acepta la terapia electroconvulsiva en preferencia a otros tratamientos.
• Se necesita una respuesta rápida (por ejemplo, si la depresión constituye una amenaza contra la vida porque la persona no está comiendo o bebiendo).
• Otros tratamientos no han sido exitosos.
BPC 2:
Considere la terapia electroconvulsiva por vía ambulatoria si es que se cumple todo lo siguiente:
• Bajo riesgo de suicidio.
• Enfermedad relativamente menos severa.
• No alteración en el nivel nutricional o de hidratación del paciente.
• Enfermedades médicas concomitantes no significativas.
• Bajo riesgo anestésico.
• Adecuado soporte familiar /cuidadores con la capacidad de proveer un transporte al hospital y del hospital a su domicilio.
• Capacidad para cumplir con los preparativos para la terapia electroconvulsiva como ayunos y las indicaciones medicamentosas.
• No evidencia de alteración cognitiva durante el curso de la terapia electroconvulsiva.
En caso de no cumplirse con todos los criterios, considere la hospitalización.
BPC 3:
Considere realizar la terapia electroconvulsiva para personas con episodio depresivo severo en sesiones de 2 a 3 veces por semana, en función de la
situación clínica, hasta lograr disminución de los síntomas depresivos.
Referencias bibliográficas
1. Macciotta-Felices B, Morón-Corales C, Luna-Matos M, Gonzales-Madrid V, Melgarejo-Moreno A, Zafra-Tanaka JH, et al. Guía de práctica clínica para el tamizaje y manejo del episodio depresivo leve en el primer nivel de atención del Seguro Social del Perú (EsSalud). Acta Médica Peruana. 2020;37:536-47.
2. Cipriani A, Furukawa TA, Salanti G, Chaimani A, Atkinson LZ, Ogawa Y, et al. Comparative efficacy and acceptability of 21 antidepressant drugs for the acute treatment of adults with major depressive disorder: a systematic review and network meta-analysis. Lancet (London, England). 2018;391(10128):1357-66.
3. McQuaid JR, Buelt A, Capaldi V, Fuller M, Issa F, Lang AE, et al. The Management of Major Depressive Disorder: Synopsis of the 2022 U.S. Department of Veterans Affairs and U.S. Department of Defense Clinical Practice Guideline. Annals of internal medicine. 2022;175(10):1440-51.
4. Depression in adults: treatment and management. London: National Institute for Health and Care Excellence (NICE); 2022 Jun 29. (NICE Guideline, No. 222.) Available from: https://www.ncbi.nlm.nih.gov/books/NBK583074/
5. Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990-2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet (London, England). 2018;392(10159):1789-858.
6. WHO. Fact sheets: Depression: World Health Organization; 2023 [Internet] Available from: https://www.who.int/es/news-room/fact-sheets/detail/depression.
7. Hernández-Vásquez A, Vargas-Fernández R, Bendezu-Quispe G, Grendas LN. Depression in the Peruvian population and its associated factors: analysis of a national health survey. Journal of affective disorders. 2020;273:291-7.
8. Villarreal-Zegarra D, Barrera-Begazo J, Otazú-Alfaro S, Mayo-Puchoc N, Bazo-Alvarez JC, Huarcaya-Victoria J. Sensitivity and specificity of the Patient Health Questionnaire (PHQ-9, PHQ-8, PHQ-2) and General Anxiety Disorder scale (GAD-7, GAD-2) for depression and anxiety diagnosis: a cross-sectional study in a Peruvian hospital population. BMJ open. 2023;13(9):e076193.
9. Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, et al. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ : Canadian Medical Association journal = journal de l’Association medicale canadienne. 2010;182(18):E839-42.
10. Ministerio de Salud. Documento técnico: Metodología para la de documento técnico elaboración guías de practica clínica. Lima, Perú: MINSA; 2015.
11. Qaseem A, Owens DK, Etxeandia-Ikobaltzeta I, Tufte J, Cross JT, Jr., Wilt TJ, et al. Nonpharmacologic and Pharmacologic Treatments of Adults in the Acute Phase of Major Depressive Disorder: A Living Clinical Guideline From the American College of Physicians. Annals of internal medicine. 2023;176(2):239-52.
12. Vargas Cajahuanca G, Gallegos Cazorla C, Salgado Valenzuela C, Salazar de la Cruz M, Huamán Sánchez K, Bonilla Untiveros C, et al. Guía de práctica clínica basada en evidencias para el tratamiento de depresión en adultos en un hospital especializado en salud mental. Lima, Perú. Anales de la Facultad de Medicina. 2019;80:123-30.
13. Xiao L, Zhu X, Gillespie A, Feng Y, Zhou J, Chen X, et al. Effectiveness of mirtazapine as add-on to paroxetine v. paroxetine or mirtazapine monotherapy in patients with major depressive disorder with early non-response to paroxetine: a two-phase, multicentre, randomized, double-blind clinical trial. Psychological medicine. 2021;51(7):1166-74.
14. Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J, et al. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. Bmj. 2017;358:j4008.
15. Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
16. Wells G, Shea B, O’connell D, Peterson J, Welch V, Losos M, et al. The Newcastle- Ottawa Scale (NOS) for assessing the quality of nonrandomised studies in meta- analyses. Ottawa (ON): Ottawa Hospital Research Institute; 2009. Available in March. 2016.
17. Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, et al. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Annals of internal medicine. 2011;155(8):529-36.
18. Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
19. Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. bmj. 2016;353:i2016.
20. Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. bmj. 2016;353:i2089.
21. Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719- 25.
22. Henssler J, Kurschus M, Franklin J, Bschor T, Baethge C. Trajectories of Acute Antidepressant Efficacy: How Long to Wait for Response? A Systematic Review and Meta-Analysis of Long-Term, Placebo-Controlled Acute Treatment Trials. The Journal of clinical psychiatry. 2018;79(3).
23. Kovich H, Kim W, Quaste AM. Pharmacologic Treatment of Depression. American family physician. 2023;107(2):173-81.
24. Bayes A, Parker G. How to choose an antidepressant medication. Acta psychiatrica Scandinavica. 2019;139(3):280-91.
25. Boyce P, Ma C. Choosing an antidepressant. Australian prescriber. 2021;44(1):12-5.
26. Kennedy SH, Lam RW, McIntyre RS, Tourjman SV, Bhat V, Blier P, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical Guidelines for the Management of Adults with Major Depressive Disorder: Section 3. Pharmacological Treatments. Canadian journal of psychiatry Revue canadienne de psychiatrie. 2016;61(9):540-60.
27. Trivedi MH, Rush AJ, Wisniewski SR, Nierenberg AA, Warden D, Ritz L, et al. Evaluation of outcomes with citalopram for depression using measurement-based care in STAR*D: implications for clinical practice. The American journal of psychiatry. 2006;163(1):28-40.
28. Cuijpers P, Berking M, Andersson G, Quigley L, Kleiboer A, Dobson KS. A meta- analysis of cognitive-behavioural therapy for adult depression, alone and in comparison with other treatments. Canadian journal of psychiatry Revue canadienne de psychiatrie. 2013;58(7):376-85.
29. Cuijpers P, Karyotaki E, de Wit L, Ebert DD. The effects of fifteen evidence-supported therapies for adult depression: A meta-analytic review. Psychotherapy research : journal of the Society for Psychotherapy Research. 2020;30(3):279-93.
30. Cuijpers P, Quero S, Noma H, Ciharova M, Miguel C, Karyotaki E, et al. Psychotherapies for depression: a network meta-analysis covering efficacy, acceptability and long-term outcomes of all main treatment types. World psychiatry
: official journal of the World Psychiatric Association (WPA). 2021;20(2):283-93.
31. Grupo de trabajo de la Guía de Práctica Clínica sobre el Manejo de la Depresión en el Adulto. Guía de Práctica Clínica sobre el Manejo de la Depresión en el Adulto. Ministerio de Sanidad, Servicios Sociales e Igualdad. Agencia de Evaluación de Tecnologías Sanitarias de Galicia; 2014. Disponible en: https://portal.guiasalud.es/wp- content/uploads/2023/05/gpc_534_depresion_adulto_avaliat_compl-2.pdf
32. Malhi GS, Bell E, Bassett D, Boyce P, Bryant R, Hazell P, et al. The 2020 Royal Australian and New Zealand College of Psychiatrists clinical practice guidelines for mood disorders. The Australian and New Zealand journal of psychiatry. 2021;55(1):7-117.
33. Carpenter LL, Yasmin S, Price LH. A double-blind, placebo-controlled study of antidepressant augmentation with mirtazapine. Biological psychiatry. 2002;51(2):183-8.
34. Kessler DS, MacNeill SJ, Tallon D, Lewis G, Peters TJ, Hollingworth W, et al. Mirtazapine added to SSRIs or SNRIs for treatment resistant depression in primary care: phase III randomised placebo controlled trial (MIR). BMJ (Clinical research ed). 2018;363:k4218.
35. Kato T, Furukawa TA, Mantani A, Kurata K, Kubouchi H, Hirota S, et al. Optimising first- and second-line treatment strategies for untreated major depressive disorder
– the SUN☺D study: a pragmatic, multi-centre, assessor-blinded randomised controlled trial. BMC medicine. 2018;16(1):103.
36. Thase M, Connolly KR. Unipolar depression in adults: Choosing treatment for resistant depression. In: UpToDate, Roy-Byrne PP (Ed), UpToDate, Waltham, MA. (Accessed on Nov 1, 2023).
37. Henssler J, Alexander D, Schwarzer G, Bschor T, Baethge C. Combining Antidepressants vs Antidepressant Monotherapy for Treatment of Patients With Acute Depression: A Systematic Review and Meta-analysis. JAMA psychiatry. 2022;79(4):300-12.
38. Mendlewicz J. Towards achieving remission in the treatment of depression. Dialogues in Clinical Neuroscience. 2008;10(4):371-5.
39. Keks N, Hope J, Keogh S. Switching and stopping antidepressants. Australian prescriber. 2016;39(3):76-83.
40. Fang Y, Yuan C, Xu Y, Chen J, Wu Z, Cao L, et al. Comparisons of the efficacy and tolerability of extended-release venlafaxine, mirtazapine, and paroxetine in treatment-resistant depression: a double-blind, randomized pilot study in a Chinese population. Journal of clinical psychopharmacology. 2010;30(4):357-64.
41. Lam RW, Kennedy SH, Parikh SV, MacQueen GM, Milev RV, Ravindran AV. Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical Guidelines for the Management of Adults with Major Depressive Disorder: Introduction and Methods. Canadian journal of psychiatry Revue canadienne de psychiatrie. 2016;61(9):506-9.
42. Hirsch M, Birnbaum RJ. Switching antidepressant medications in adults. In: UpToDate, Roy-Byrne PP (Ed), UpToDate, Waltham, MA. (Accessed on Nov 15, 2023).
43. Nelson C. Unipolar depression in adults: Treatment with second-generation antipsychotics. In: UpToDate, Roy-Byrne P (Ed), UpToDate, Waltham, MA. (Accesed on December 9, 2023).
44. Yan Y, Yang X, Wang M, Chen B, Yin L, Ma X. Efficacy and acceptability of second- generation antipsychotics with antidepressants in unipolar depression augmentation: a systematic review and network meta-analysis. Psychological medicine. 2022;52(12):2224-31.
45. Sall J, Brenner L, Millikan Bell AM, Colston MJ. Assessment and Management of Patients at Risk for Suicide: Synopsis of the 2019 U.S. Department of Veterans Affairs and U.S. Department of Defense Clinical Practice Guidelines. Annals of internal medicine. 2019;171(5):343-53.
46. Cipriani A, Hawton K, Stockton S, Geddes JR. Lithium in the prevention of suicide in mood disorders: updated systematic review and meta-analysis. BMJ (Clinical research ed). 2013;346:f3646.
47. MacQueen GM, Frey BN, Ismail Z, Jaworska N, Steiner M, Lieshout RJ, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical Guidelines for the Management of Adults with Major Depressive Disorder: Section 6. Special Populations: Youth, Women, and the Elderly. Canadian journal of psychiatry Revue canadienne de psychiatrie. 2016;61(9):588-603.
48. McIntyre RS, Rosenblat JD, Nemeroff CB, Sanacora G, Murrough JW, Berk M, et al. Synthesizing the Evidence for Ketamine and Esketamine in Treatment-Resistant Depression: An International Expert Opinion on the Available Evidence and Implementation. The American journal of psychiatry. 2021;178(5):383-99.
49. Kirov G, Jauhar S, Sienaert P, Kellner CH, McLoughlin DM. Electroconvulsive therapy for depression: 80 years of progress. The British journal of psychiatry : the journal of mental science. 2021;219(5):594-7.
50. Efficacy and safety of electroconvulsive therapy in depressive disorders: a systematic review and meta-analysis. Lancet (London, England). 2003;361(9360):799-808.
51. Pagnin D, de Queiroz V, Pini S, Cassano GB. Efficacy of ECT in depression: a meta- analytic review. The journal of ECT. 2004;20(1):13-20.
52. Dong M, Zhu XM, Zheng W, Li XH, Ng CH, Ungvari GS, et al. Electroconvulsive therapy for older adult patients with major depressive disorder: a systematic review of randomized controlled trials. Psychogeriatrics : the official journal of the Japanese Psychogeriatric Society. 2018;18(6):468-75.
53. Dar H, Vuthaluru K, Folajimi A, Maheshwari L, Shah J, Senaratne M, et al. Effectiveness of Electroconvulsive Therapy for Preventing Relapse and Recurrence of Depression in Adults With Major Depressive Disorder: An Updated Meta-Analysis of Randomized Clinical Trials. Cureus. 2023;15(3):e35683.
54. Huuhka M, Korpisammal L, Haataja R, Leinonen E. One-year outcome of elderly inpatients with major depressive disorder treated with ECT and antidepressants. The journal of ECT. 2004;20(3):179-85.
55. Antunes PB, Fleck MP. Clinical outcomes and quality of life in patients submitted to electroconvulsive therapy. The journal of ECT. 2009;25(3):182-5.
56. Schoeyen HK, Kessler U, Andreassen OA, Auestad BH, Bergsholm P, Malt UF, et al. Treatment-resistant bipolar depression: a randomized controlled trial of electroconvulsive therapy versus algorithm-based pharmacological treatment. The American journal of psychiatry. 2015;172(1):41-51.
57. Lin CH, Huang CJ, Chen CC. ECT Has Greater Efficacy Than Fluoxetine in Alleviating the Burden of Illness for Patients with Major Depressive Disorder: A Taiwanese Pooled Analysis. The international journal of neuropsychopharmacology. 2018;21(1):63-72.
58. Østergaard SD, Speed MS, Kellner CH, Mueller M, McClintock SM, Husain MM, et al. Electroconvulsive therapy (ECT) for moderate-severity major depression among the elderly: Data from the pride study. Journal of affective disorders. 2020;274:1134-41.
59. Guía Técnica de Procedimiento para Terapia Electroconvulsiva [citado el 12 de noviembre de 2023]. Disponible en: https://larcoherrera.gob.pe/wp- content/uploads/2020/08/RD_010_2018_DG_HVLH.pdf.
60. Protocolo de Terapia Electroconvulsiva de Continuación y Mantenimiento (TEC- C/M) [citado el 12 de noviembre de 2023]. Disponible en: http://www.hhv.gob.pe/wp- content/uploads/ogc/2019/DOC_TECNICOS/PROTOCOLO_DE_TRATAMIENTO_ELE CTROCONVULSIVO_DE_CONTINUACION_Y_MANTENIMIENTO_TEC-C.M._DEL_HHV.pdf
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com


