DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: Pacientes mayores de 14 años con pancreatitis aguda.
- Alcance: Manejo de la pancreatitis aguda
Autores
Expertos clínicos:
- Guzmán Calderón, Edson.
Médico gastroenterólogo
Hospital Nacional Edgardo Rebagliati Martins, Lima, EsSalud - Suárez Ale, Wilen Horacio.
Médico internista
Hospital Nacional Alberto Sabogal Sologuren, Lima, EsSalud - Zavaleta Jara, Luygy.
Médico gastroenterólogo
Hospital Nacional Alberto Sabogal Sologuren, Lima, EsSalud - Díaz Gonzales, Miguel José.
Médico gastroenterólogo
Hospital I Edmundo Escomel, Arequipa, EsSalud - Quiroga Purizaca, Wilmer Gustavo.
Médico gastroenterólogo
Hospital Nacional Guillermo Almenara Irigoyen, Lima, EsSalud - Terán Choquehuanca, Marco.
Médico gastroenterólogo
Hospital base III Juliaca, Puno, EsSalud - Lizarzaburu Rodríguez, Victor Moisés.
Médico gastroenterólogo
Hospital Victor Lazarte Echegaray, Trujillo, EsSalud - Vargas Márquez, Sandra Graciela.
Médico internista
Hospital Nacional Adolfo Guevara Velasco, Cusco, EsSalud - Juarez Granda, Hector.
Médico cirujano general
Hospital Nacional Almanzor Aguinaga Asenjo, Lambayeque, EsSalud - Contreras Quincho, Victor Rodrigo.
Médico cirujano general
Hospital II de Cajamarca, Cajamarca, EsSalud - Revoredo Rego, Fernando Rómulo
Médico cirujano general
Hospital Nacional Guillermo Almenara Irigoyen, Lima, EsSalud - Merino Chávez, Oscar Miguel
Médico cirujano general
Hospital Nacional Alberto Sabogal Sologuren, Lima, EsSalud - Coayla Castillo, Fredy Guillermo
Médico cirujano general
Hospital Nacional Edgardo Rebagliati Martins, Lima, EsSalud
Metodólogos:
- Chávez Rimache, Lesly Karem.
Metodóloga
IETSI, EsSalud, Lima, Perú - Velásquez Rimachi, Victor.
Metodólogo
IETSI, EsSalud, Lima, Perú - Goicochea Lugo, Sergio Andre
Metodólogo
IETSI, EsSalud, Lima, Perú
Coordinador:
- Salvador Salvador, Stefany.
Coordinadora del grupo elaborador
IETSI, EsSalud, Lima, Perú - Santos Sánchez, Vladimir Ernesto
Coordinador del grupo elaborador
IETSI, EsSalud, Lima, Perú
Descargar PDF con más información sobre la filiación y rol de los autores.
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
Flujogramas que resumen el contenido de la GPC
Flujograma para el manejo de pacientes con pancreatitis aguda
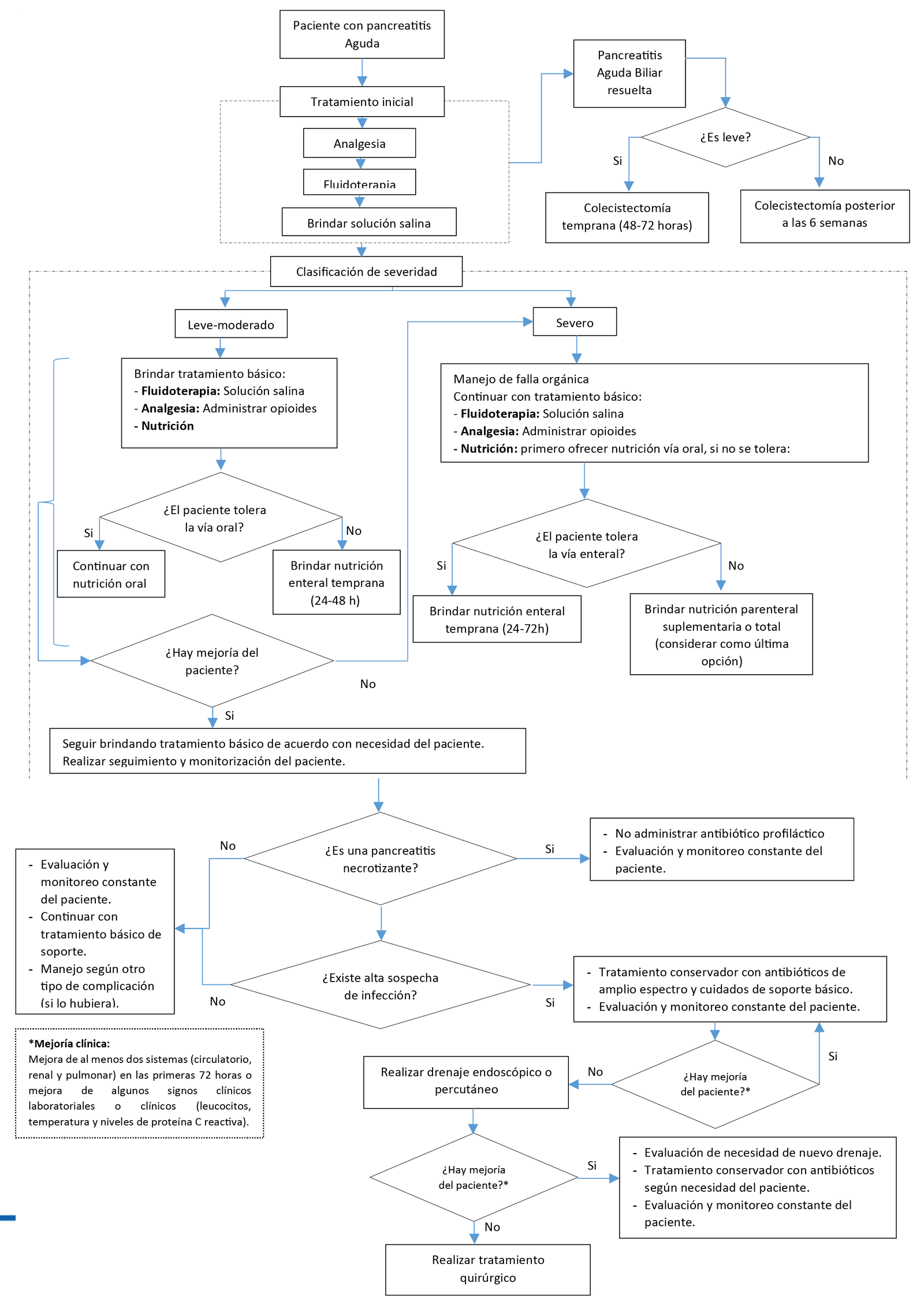
vacio
vacio
1. Fluidoterapia ev
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda, sugerimos administrar solución salina normal como terapia inicial de fluidos para la reanimación. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En pacientes con pancreatitis aguda, adaptar la administración de líquidos a la necesidad del paciente, evaluando de forma frecuente su estado hemodinámico. Usar inicialmente la fluidoterapia intravenosa dirigida a objetivos con una velocidad de 5-10 ml/kg/h hasta que se alcancen los objetivos de reanimación. Cuando se alcancen los objetivos se debe disminuir de acuerdo con la necesidad del paciente.
La evaluación de la reanimación con líquidos se debe basar en uno o más de los siguientes objetivos (se preferirá la evaluación clínica):
- Objetivos clínicos (frecuencia cardíaca < 100 latidos/min, presión arterial media de 65 a 85 mmHg, diuresis > 0,5 a 1 ml/kg/h, llenado capilar < 2 s).
- Objetivos de laboratorio (hematocrito entre 35 a 44%, disminución de los niveles de urea, mantenimiento de niveles normales de creatinina sérica durante la hospitalización).
- En el entorno de cuidados intensivos, objetivos invasivos (presión venosa central de 8 a 12 mmHg, variación del volumen sistólico y determinación del volumen sanguíneo intratorácico).
La monitorización de los pacientes será constante durante el proceso de la reanimación con líquidos.
BPC 2:
En pacientes en las primeras fases de la pancreatitis aguda en estado de shock o con deshidratación, realizar la reanimación rápida con líquidos (150-600 ml/h: dependiendo de la presencia de estado de shock y el nivel de deshidratación). Sin embargo, tener precaución para evitar una infusión excesiva de líquidos.
BPC 3:
En pacientes con pancreatitis aguda sin deshidratación, monitorizar de cerca con una cantidad adecuada de infusión de líquidos (130-150 ml/h). Particularmente en pacientes con comorbilidades como insuficiencia cardíaca o renal, el volumen de sangre circulante debe evaluarse cuidadosamente para determinar la tasa de infusión de líquidos.
2. Nutrición enteral temprana o tardía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda no severa, sugerimos administrar nutrición enteral temprana (lo antes posible después de su ingreso hospitalario, dentro de las 24 a 48 horas) en lugar de la nutrición enteral tardía cuando la vía oral no es tolerada. (Recomendación condicional a favor, certeza muy baja de la evidencia)
Recomendación 2:
En pacientes con pancreatitis aguda severa, sugerimos administrar nutrición enteral temprana (lo antes posible después de su ingreso dentro de las 24 a 72 horas) en lugar de la nutrición enteral tardía. (Recomendación condicional a favor, certeza muy baja de la evidencia)
3. Analgésico de elección
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda, sugerimos administrar opioides para el control del dolor. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En la resucitación inicial de los pacientes con sospecha de sepsis, realizar un reto de fluidos con solución salina normal de manera inmediata, a una dosis máxima de 30 ml/kg, dentro de las primeras 3 horas de iniciado el manejo. Para dicha resucitación, se tomará en cuenta las condiciones clínicas pre-existentes en el paciente.
BPC 2:
En pacientes con pancreatitis aguda, el tratamiento analgésico es individualizado, se podría considerar el siguiente esquema:
Tratamiento convencional (primera elección):
1 ampolla de 100mg diluido en 100ml de solución salina y administrado c/6 a 8 h.
Como tratamiento de rescate:
- Tramadol 200 a 300 mg en 200ml de solución salina condicionado al dolor + metoclopramida de 10 a 20mg.
En caso de que el dolor no remita:
Se administrará:
- Morfina 10mg/ml, 10 mg/6-8 h (vía subcutánea)
Si el dolor continúa sin remitir con dicho manejo:
30 mg de petidina (100 mg/2ml) diluida en 100 ml de solución salina y administrado c/4 a 6 h.
4. Nutrición enteral o parenteral
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda severa, recomendamos brindar nutrición por vía enteral en lugar de nutrición parenteral como vía de elección inicial para el soporte nutricional a no ser que no sea tolerada o esté contraindicada. (Recomendación fuerte a favor, certeza muy baja de la evidencia)
BPC 1:
En pacientes con pancreatitis aguda severa, se puede brindar nutrición enteral mediante sonda nasogástrica o nasoyeyunal. Sin embargo, preferir utilizar la sonda nasogástrica y reservar la sonda nasoyeyunal por requerir menos recursos humanos y logísticos para su colocación a no ser que su uso esté contraindicado (por ejemplo: ante la ocurrencia de estenosis o edema duodenal, entre otros).
BPC 2:
En pacientes con pancreatitis aguda severa en quienes se brinde nutrición por vía enteral, primero ofrecer la nutrición por vía oral. Si la nutrición por vía oral no es tolerada, brinde nutrición enteral mediante alguna sonda.
5. Antibióticos profilácticos
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda necrotizante, sugerimos no brindar antibióticos profilácticos. (Recomendación condicional en contra, certeza muy baja de la evidencia)
6. Antibiótico solo, con drenaje o con cirugía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda severa necrotizante infectada, sugerimos realizar un tratamiento escalonado según la evolución clínica. En primer lugar, considerar la terapia con antibióticos y, en caso no haya mejoría, realizar drenaje y posteriormente la cirugía. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
El manejo de los pacientes con pancreatitis aguda necrotizante requiere un enfoque multidisciplinario que incluya gastroenterólogos, cirujanos, radiólogos intervencionistas y especialistas en medicina intensiva, enfermedades infecciosas y nutrición.
BPC 2:
La terapia antibiótica está mejor indicada para la infección comprobada por cultivo en la necrosis pancreática o cuando existe una fuerte sospecha de infección (gas en la colección, bacteriemia, sepsis o deterioro clínico).
BPC 3:
En pacientes con sospecha de pancreatitis aguda necrotizante infectada, preferir los antibióticos intravenosos de amplio espectro que cubran microorganismos aerobios y anaerobios (por ejemplo: carbapenémicos, quinolonas, metronidazol, cefalosporinas).
BPC 4:
Considerar el drenaje percutáneo de la necrosis pancreática en pacientes con colecciones necróticas infectadas o sintomáticas en el período agudo temprano (< 2 semanas).
BPC 5:
Para el desbridamiento de la pancreatitis aguda necrotizante infectada, preferir realizar procedimientos quirúrgicos mínimamente invasivos en lugar de necrosectomía quirúrgica abierta cuando sea posible.
7. Colecistectomía temprana o tardía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con pancreatitis aguda biliar leve resuelta, sugerimos realizar colecistectomía temprana (48-72 horas posteriores a la resolución del cuadro clínico) en lugar de colecistectomía tardía; siempre y cuando se haya descartado coledocolitiasis.(Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En pacientes con pancreatitis aguda biliar severa, realizar colecistectomía posterior a las 6 semanas de la resolución del cuadro clínico.
BPC 2:
Para realizar la colecistectomía, preferir el abordaje laparoscópico.
BPC 3:
En pacientes con pancreatitis aguda biliar moderada, realizar una valoración de acuerdo con criterios del médico tratante para definir el momento de realizar la colecistectomía.
Referencias bibliográficas
- Fagenholz PJ, Castillo CF, Harris NS, Pelletier AJ, Camargo CA Jr. Increasing United States hospital admissions for acute pancreatitis, 1988-2003. Ann Epidemiol. 2007 Jul;17(7):491-7. doi: 10.1016/j.annepidem.2007.02.002. Epub 2007 Apr 19. PMID: 17448682.
- Yadav D, Lowenfels AB. Trends in the epidemiology of the first attack of acute pancreatitis: a systematic review. Pancreas. 2006 Nov;33(4):323-30. doi: 10.1097/01.mpa.0000236733.31617.52. Erratum in: Pancreas. 2007 Jan;34(1):174. PMID: 17079934.
- Tenner S, Baillie J, DeWitt J, Vege SSJAJoG. American College of Gastroenterology guideline: management of acute pancreatitis. 2013;108(9):1400-15.
- Peery AF, Dellon ES, Lund J, Crockett SD, McGowan CE, Bulsiewicz WJ, et al. Burden of gastrointestinal disease in the United States: 2012 update. 2012;143(5):1179-87. e3.
- Yadav D, Lowenfels ABJG. The epidemiology of pancreatitis and pancreatic cancer. 2013;144(6):1252-61.
- Valdivieso-Herrera MA, Vargas-Ruiz LO, Arana-Chiang AR, Piscoya A. Situación epidemiológica de la pancreatitis aguda en Latinoamérica y alcances sobre el diagnóstico. Acta Gastroenterol Latinoam. 2016; 46(2):102- 3. Disponible en: https://actagastro.org/situacion-epidemiologica-de-lapancreatitis-aguda-en-latinoamerica-y-alcances-sobre-el-diagnostico/
- Forsmark CE, Baillie J. AGA Institute technical review on acute pancreatitis. Gastroenterology. 2007;132(5):2022-44.
- Yang AL, Vadhavkar S, Singh G, Omary MB. Epidemiology of alcohol-related liver and pancreatic disease in the United States. Archives of internal medicine. 2008;168(6):649-56.
- Banks PA, Bollen TL, Dervenis C, Gooszen HG, Johnson CD, Sarr MG, et al. Classification of acute pancreatitis–2012: revision of the Atlanta classification and definitions by international consensus. Gut. 2013;62(1):102-11.
- IAP/APA evidence-based guidelines for the management of acute pancreatitis. Pancreatology : official journal of the International Association of Pancreatology (IAP) [et al]. 2013;13(4 Suppl 2):e1-15.
- Working Party of the British Society of G, Association of Surgeons of Great B, Ireland, Pancreatic Society of Great B, Ireland, Association of Upper GISoGB, et al. UK guidelines for the management of acute pancreatitis. Gut. 2005;54 Suppl 3(Suppl 3):iii1-iii9.
- Guidelines for intensive care unit admission, discharge, and triage. Task Force of the American College of Critical Care Medicine, Society of Critical Care Medicine. Critical care medicine. 1999;27(3):633-8.
- Mounzer R, Langmead CJ, Wu BU, Evans AC, Bishehsari F, Muddana V, et al. Comparison of existing clinical scoring systems to predict persistent organ failure in patients with acute pancreatitis. Gastroenterology. 2012;142(7):1476-82; quiz e15-6.
- Wang X, Xu Y, Qiao Y, Pang X, Hong L, Fu J, et al. An evidence-based proposal for predicting organ failure in severe acute pancreatitis. Pancreas. 2013;42(8):1255-61.
- Corfield AP, Cooper MJ, Williamson RC, Mayer AD, McMahon MJ, Dickson AP, et al. Prediction of severity in acute pancreatitis: prospective comparison of three prognostic indices. Lancet (London, England). 1985;2(8452):403-7.
- Ranson JH, Rifkind KM, Roses DF, Fink SD, Eng K, Spencer FC. Prognostic signs and the role of operative management in acute pancreatitis. Surgery, gynecology & obstetrics. 1974;139(1):69-81.
- Agarwal N, Pitchumoni CS. Simplified prognostic criteria in acute pancreatitis. Pancreas. 1986;1(1):69-73.
- Wu BU, Johannes RS, Sun X, Tabak Y, Conwell DL, Banks PAJG. The early prediction of mortality in acute pancreatitis: a large population-based study. 2008;57(12):1698-703.
- Balthazar EJ, Robinson DL, Megibow AJ, Ranson JH. Acute pancreatitis: value of CT in establishing prognosis. Radiology. 1990 Feb;174(2):331-6. doi: 10.1148/radiology.174.2.2296641. PMID: 2296641.
- Levy MM, Fink MP. SCCM/ESICM/ACCP/ATs/SIS International Sepsis Definitions Conference. 2003.
- Wu BU, Johannes RS, Sun X, Tabak Y, Conwell DL, Banks PAJG. The early prediction of mortality in acute pancreatitis: a large population-based study. 2008;57(12):1698-703.
- Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, et al. AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal. 2010;182(18):E839-E42.
- Ministerio de Salud. Documento técnico: Metodología para la de documento técnico elaboración guías de practica clínica. Lima, Perú: MINSA; 2015.
- Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J, et al. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. Bmj. 2017;358:j4008.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
- Wells G, Shea B, O’connell D, Peterson J, Welch V, Losos M, et al. The Newcastle-Ottawa Scale (NOS) for assessing the quality of nonrandomised studies in meta-analyses. Ottawa (ON): Ottawa Hospital Research Institute; 2009. Available in March. 2016.
- Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, et al. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Annals of internal medicine. 2011;155(8):529-36.
- Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
- Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. bmj. 2016;353:i2016.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. bmj. 2016;353:i2089.
- Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719-25.
- Guzmán-Calderón E, Diaz-Arocutipa C, Monge E. Lactate Ringer’s Versus Normal Saline in the Management of Acute Pancreatitis: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. Digestive diseases and sciences. 2021.
- Di Martino M, Van Laarhoven S, Ielpo B, Ramia JM, Manuel-Vázquez A, Martínez-Pérez A, et al. Systematic review and meta-analysis of fluid therapy protocols in acute pancreatitis: type, rate and route. HPB : the official journal of the International Hepato Pancreato Biliary Association. 2021;23(11):1629-38.
- Iqbal U, Anwar H, Scribani M. Ringer’s lactate versus normal saline in acute pancreatitis: A systematic review and meta-analysis. Journal of digestive diseases. 2018;19(6):335-41.
- Zhou S, Buitrago C, Foong A, Lee V, Dawit L, Hiramoto B, et al. Comprehensive meta-analysis of randomized controlled trials of Lactated Ringer’s versus Normal Saline for acute pancreatitis. Pancreatology : official journal of the International Association of Pancreatology (IAP) [et al]. 2021;21(8):1405-10.
- de-Madaria E, et al. Fluid resuscitation with lactated Ringer’s solution vs normal saline in acute pancreatitis: a triple-blind, randomized, controlled trial. United Eur Gastroenterol J 2018;6(1):63e72.
- European Society of Gastrointestinal Endoscopy (ESGE). Endoscopic management of acute necrotizing pancreatitis: European Society of Gastrointestinal Endoscopy (ESGE) evidence-based multidisciplinary guidelines. 2018.
- World Journal of Emergency Surgery. 2019 WSES guidelines for the management of severe acute pancreatitis. 2019.
- American Gastroenterological Association. American Gastroenterological Association Institute Guideline on Initial Management of Acute Pancreatitis. 2018.
- International Association of Pancreatology and American Pancreatic Association. IAP/APA evidence-based guidelines for the management of acute pancreatitis. 2013.
- Yokoe M, Takada T, Mayumi T, Yoshida M, Isaji S, Wada K, et al. Japanese guidelines for the management of acute pancreatitis: Japanese Guidelines 2015. Journal of hepato-biliary-pancreatic sciences. 2015;22(6):405-32.
- de-Madaria E, Buxbaum JL, Maisonneuve P, García García de Paredes A, Zapater P, Guilabert L, Vaillo-Rocamora A, Rodríguez-Gandía MÁ, Donate-Ortega J, Lozada-Hernández EE, Collazo Moreno AJR, Lira-Aguilar A, Llovet LP, Mehta R, Tandel R, Navarro P, Sánchez-Pardo AM, Sánchez-Marin C, Cobreros M, Fernández-Cabrera I, Casals-Seoane F, Casas Deza D, Lauret-Braña E, Martí-Marqués E, Camacho-Montaño LM, Ubieto V, Ganuza M, Bolado F; ERICA Consortium. Aggressive or Moderate Fluid Resuscitation in Acute Pancreatitis. N Engl J Med. 2022 Sep 15;387(11):989-1000. doi: 10.1056/NEJMoa2202884. PMID: 36103415.
- Vaughn VM, Shuster D, Rogers MAM, Mann J, Conte ML, Saint S, et al. Early Versus Delayed Feeding in Patients With Acute Pancreatitis: A Systematic Review. Annals of internal medicine. 2017;166(12):883-92.
- Qi D, Yu B, Huang J, Peng M. Meta-Analysis of Early Enteral Nutrition Provided Within 24 Hours of Admission on Clinical Outcomes in Acute Pancreatitis. JPEN Journal of parenteral and enteral nutrition. 2018;42(7):1139-47.
- Song J, Zhong Y, Lu X, Kang X, Wang Y, Guo W, et al. Enteral nutrition provided within 48 hours after admission in severe acute pancreatitis: A systematic review and meta-analysis. Medicine. 2018;97(34):e11871.
- Li X, Ma F, Jia K. Early enteral nutrition within 24 hours or between 24 and 72 hours for acute pancreatitis: evidence based on 12 RCTs. Medical science monitor : international medical journal of experimental and clinical research. 2014;20:2327-35.
- Bakker OJ, van Brunschot S, Farre A, Johnson CD, Kalfarentzos F, Louie BE, et al. Timing of enteral nutrition in acute pancreatitis: meta-analysis of individuals using a single-arm of randomised trials. Pancreatology : official journal of the International Association of Pancreatology (IAP) [et al]. 2014;14(5):340-6.
- Cai W, Liu F, Wen Y, Han C, Prasad M, Xia Q, et al. Pain Management in Acute Pancreatitis: A Systematic Review and Meta-Analysis of Randomised Controlled Trials. Frontiers in medicine. 2021;8:782151.
- Basurto Ona X, Rigau Comas D, Urrútia G. Opioids for acute pancreatitis pain. The Cochrane database of systematic reviews. 2013(7):Cd009179.
- Meng W, Yuan J, Zhang C, Bai Z, Zhou W, Yan J, et al. Parenteral analgesics for pain relief in acute pancreatitis: a systematic review. Pancreatology : official journal of the International Association of Pancreatology (IAP) [et al]. 2013;13(3):201-6.
- Thavanesan N, White S, Lee S, Ratnayake B, Oppong KW, Nayar MK, et al. Analgesia in the Initial Management of Acute Pancreatitis: A Systematic Review and Meta-Analysis of Randomised Controlled Trials. World journal of surgery. 2022.
- Lodewijkx PJ, Besselink MG, Witteman BJ, et al. Nutrition in acute pancreatitis: a critical review. Expert Rev Gastroenterol Hepatol 2016;10:571-80.
- Garber A, Frakes C, Arora Z, Chahal P. Mechanisms and Management of Acute Pancreatitis. Gastroenterol Res Pract. 2018 Mar 15;2018:6218798. doi: 10.1155/2018/6218798.
- Dupont, B., Musikas, M., Dao, M.T. and Piquet, M.A. (2016) Timing and route of enteral nutrition in severe acute pancreatitis? Pancreas 45, e20. https://doi.org/10.1097/MPA.0000000000000560.
- Oláh A, Romics L, Jr. Enteral nutrition in acute pancreatitis: a review of the current evidence. World journal of gastroenterology. 2014;20(43):16123-31.
- Hines OJ, Pandol SJ. Management of severe acute pancreatitis. BMJ. 2019 Dec 2;367:l6227. doi: 10.1136/bmj.l6227.
- Liu M, Gao C. A systematic review and meta-analysis of the effect of total parenteral nutrition and enteral nutrition on the prognosis of patients with acute pancreatitis. Annals of palliative medicine. 2021;10(10):10779-88.
- Wu P, Li L, Sun W. Efficacy comparisons of enteral nutrition and parenteral nutrition in patients with severe acute pancreatitis: a meta-analysis from randomized controlled trials. Bioscience reports. 2018;38(6).
- Li W, Liu J, Zhao S, Li J. Safety and efficacy of total parenteral nutrition versus total enteral nutrition for patients with severe acute pancreatitis: a meta-analysis. The Journal of international medical research. 2018;46(9):3948-58.
- Yao H, He C, Deng L, Liao G. Enteral versus parenteral nutrition in critically ill patients with severe pancreatitis: a meta-analysis. European journal of clinical nutrition. 2018;72(1):66-8.
- Yi F, Ge L, Zhao J, Lei Y, Zhou F, Chen Z, et al. Meta-analysis: total parenteral nutrition versus total enteral nutrition in predicted severe acute pancreatitis. Internal medicine (Tokyo, Japan). 2012;51(6):523-30.
- Quan H, Wang X, Guo C. A meta-analysis of enteral nutrition and total parenteral nutrition in patients with acute pancreatitis. Gastroenterology research and practice. 2011;2011:698248.
- Petrov MS, Whelan K. Comparison of complications attributable to enteral and parenteral nutrition in predicted severe acute pancreatitis: a systematic review and meta-analysis. The British journal of nutrition. 2010;103(9):1287-95.
- Al-Omran M, Albalawi ZH, Tashkandi MF, Al-Ansary LA. Enteral versus parenteral nutrition for acute pancreatitis. The Cochrane database of systematic reviews. 2010;2010(1):Cd002837.
- Cao Y, Xu Y, Lu T, Gao F, Mo Z. Meta-analysis of enteral nutrition versus total parenteral nutrition in patients with severe acute pancreatitis. Annals of nutrition & metabolism. 2008;53(3-4):268-75.
- Petrov MS, van Santvoort HC, Besselink MG, van der Heijden GJ, Windsor JA, Gooszen HG. Enteral nutrition and the risk of mortality and infectious complications in patients with severe acute pancreatitis: a meta-analysis of randomized trials. Archives of surgery (Chicago, Ill : 1960). 2008;143(11):1111-7.
- Gupta R, Patel K, Calder PC, Yaqoob P, Primrose JN, Johnson CD. A randomised clinical trial to assess the effect of total enteral and total parenteral nutritional support on metabolic, inflammatory and oxidative markers in patients with predicted severe acute pancreatitis (APACHE II > or =6). Pancreatology. 2003;3(5):406-13. doi: 10.1159/000073657.
- Louie BE, Noseworthy T, Hailey D, Gramlich LM, Jacobs P, Warnock GL. 2004 MacLean-Mueller prize enteral or parenteral nutrition for severe pancreatitis: a randomized controlled trial and health technology assessment. Can J Surg. 2005 Aug;48(4):298-306. .
- Petrov MS, Kukosh MV, Emelyanov NV. A randomized controlled trial of enteral versus parenteral feeding in patients with predicted severe acute pancreatitis shows a significant reduction in mortality and in infected pancreatic complications with total enteral nutrition. Dig Surg. 2006;23(5-6):336-44; discussion 344-5. doi: 10.1159/000097949.
- Casas M, Mora J, Fort E, Aracil C, Busquets D, Galter S, Jáuregui CE, Ayala E, Cardona D, Gich I, Farré A. Nutrición enteral total vs. nutrición parenteral total en pacientes con pancreatitis aguda grave [Total enteral nutrition vs. total parenteral nutrition in patients with severe acute pancreatitis]. Rev Esp Enferm Dig. 2007 May;99(5):264-9. Spanish. doi: 10.4321/s1130-01082007000500004. .
- Doley RP, Yadav TD, Wig JD, Kochhar R, Singh G, Bharathy KG, Kudari A, Gupta R, Gupta V, Poornachandra KS, Dutta U, Vaishnavi C. Enteral nutrition in severe acute pancreatitis. JOP. 2009 Mar 9;10(2):157-62.
- Wu XM, Ji KQ, Wang HY, Li GF, Zang B, Chen WM. Total enteral nutrition in prevention of pancreatic necrotic infection in severe acute pancreatitis. Pancreas. 2010 Mar;39(2):248-51. doi: 10.1097/MPA.0b013e3181bd6370. .
- Wang G, Wen J, Xu L, Zhou S, Gong M, Wen P, Xiao X. Effect of enteral nutrition and ecoimmunonutrition on bacterial translocation and cytokine production in patients with severe acute pancreatitis. J Surg Res. 2013 Aug;183(2):592-7. doi: 10.1016/j.jss.2012.12.010. .
- Stimac D, Poropat G, Hauser G, Licul V, Franjic N, Valkovic Zujic P, Milic S. Early nasojejunal tube feeding versus nil-by-mouth in acute pancreatitis: A randomized clinical trial. Pancreatology. 2016 Jul-Aug;16(4):523-8. doi: 10.1016/j.pan.2016.04.003.
- Abou-Assi S, Craig K, O’Keefe SJ. Hypocaloric jejunal feeding is better than total parenteral nutrition in acute pancreatitis: results of a randomized comparative study. Am J Gastroenterol. 2002 Sep;97(9):2255-62. doi: 10.1111/j.1572-0241.2002.05979.x. .
- National Institute for Health and Care Excellence. Nutrition support for adults: oral nutrition support, enteral tube feeding and parenteral nutrition [Internet]. London: NICE; 2017 [citado el 22 de agosto de 2022]. Disponible en: https://www.nice.org.uk/guidance/cg32.
- Dutta AK, Goel A, Kirubakaran R, Chacko A, Tharyan P. Nasogastric versus nasojejunal tube feeding for severe acute pancreatitis. Cochrane Database Syst Rev. 2020 Mar 26;3(3):CD010582. doi: 10.1002/14651858.CD010582.pub2.
- Arvanitakis M, Ockenga J, Bezmarevic M, Gianotti L, Krznarić Ž, Lobo DN, Löser C, Madl C, Meier R, Phillips M, Rasmussen HH, Van Hooft JE, Bischoff SC. ESPEN guideline on clinical nutrition in acute and chronic pancreatitis. Clin Nutr. 2020 Mar;39(3):612-631. doi: 10.1016/j.clnu.2020.01.004. Epub 2020 Jan 22. .
- Husu HL, Valkonen MM, Leppäniemi AK, Mentula PJ. Occurrence and Risk Factors of Infected Pancreatic Necrosis in Intensive Care Unit-Treated Patients with Necrotizing Severe Acute Pancreatitis. J Gastrointest Surg. 2021 Sep;25(9):2289-2298. doi: 10.1007/s11605-021-05033-x. Epub 2021 May 13. PMID: 33987740; PMCID: PMC8118108.
- Heckler M, Hackert T, Hu K, Halloran CM, Büchler MW, Neoptolemos JP. Severe acute pancreatitis: surgical indications and treatment. Langenbecks Arch Surg. 2021 May;406(3):521-535. doi: 10.1007/s00423-020-01944-6. Epub 2020 Sep 10. PMID: 32910276; PMCID: PMC8106572.
- Gliem N, Ammer-Herrmenau C, Ellenrieder V, Neesse A. Management of Severe Acute Pancreatitis: An Update. Digestion. 2021;102(4):503-507. doi: 10.1159/000506830. Epub 2020 May 18. PMID: 32422634; PMCID: PMC8315686.
- Ding N, Sun YH, Wen LM, Wang JH, Yang JH, Cheng K, Lin H, Chen QL. Assessment of prophylactic antibiotics administration for acute pancreatitis: a meta-analysis of randomized controlled trials. Chin Med J (Engl). 2020 Jan 20;133(2):212-220. doi: 10.1097/CM9.0000000000000603. PMID: 31929369; PMCID: PMC7028185.
- Moggia E, Koti R, Belgaumkar AP, Fazio F, Pereira SP, Davidson BR, et al. Pharmacological interventions for acute pancreatitis. The Cochrane database of systematic reviews. 2017;4(4):Cd011384.
- van Santvoort HC, Besselink MG, Bakker OJ, Hofker HS, Boermeester MA, Dejong CH, van Goor H, Schaapherder AF, van Eijck CH, Bollen TL, van Ramshorst B, Nieuwenhuijs VB, Timmer R, Laméris JS, Kruyt PM, Manusama ER, van der Harst E, van der Schelling GP, Karsten T, Hesselink EJ, van Laarhoven CJ, Rosman C, Bosscha K, de Wit RJ, Houdijk AP, van Leeuwen MS, Buskens E, Gooszen HG; Dutch Pancreatitis Study Group. A step-up approach or open necrosectomy for necrotizing pancreatitis. N Engl J Med. 2010 Apr 22;362(16):1491-502. doi: 10.1056/NEJMoa0908821. PMID: 20410514.
- Haney CM, Kowalewski KF, Schmidt MW, Koschny R, Felinska EA, Kalkum E, et al. Endoscopic versus surgical treatment for infected necrotizing pancreatitis: a systematic review and meta-analysis of randomized controlled trials. Surgical endoscopy. 2020;34(6):2429-44.
- Ricci C, Pagano N, Ingaldi C, Frazzoni L, Migliori M, Alberici L, et al. Treatment for Infected Pancreatic Necrosis Should be Delayed, Possibly Avoiding an Open Surgical Approach: A Systematic Review and Network Meta-analysis. Annals of surgery. 2021;273(2):251-7.
- Bang JY, Wilcox CM, Arnoletti JP, Varadarajulu S. Superiority of endoscopic interventions over minimally invasive surgery for infected necrotizing pancreatitis: meta-analysis of randomized trials. Digestive endoscopy : official journal of the Japan Gastroenterological Endoscopy Society. 2020;32(3):298-308.
- Luo D, Liu X, Du J, Liu J, Chen X, Zhou P, et al. Endoscopic Transgastric Versus Surgical Approach for Infected Necrotizing Pancreatitis: A Systematic Review and Meta-Analysis. Surgical laparoscopy, endoscopy & percutaneous techniques. 2019;29(3):141-9.
- Zhang ZH, Ding YX, Wu YD, Gao CC, Li F. A meta-analysis and systematic review of percutaneous catheter drainage in treating infected pancreatitis necrosis. Medicine. 2018;97(47):e12999.
- Mowery NT, Bruns BR, MacNew HG, Agarwal S, Enniss TM, Khan M, et al. Surgical management of pancreatic necrosis: A practice management guideline from the Eastern Association for the Surgery of Trauma. The journal of trauma and acute care surgery. 2017;83(2):316-27.
- Cirocchi R, Trastulli S, Desiderio J, Boselli C, Parisi A, Noya G, et al. Minimally invasive necrosectomy versus conventional surgery in the treatment of infected pancreatic necrosis: a systematic review and a meta-analysis of comparative studies. Surgical laparoscopy, endoscopy & percutaneous techniques. 2013;23(1):8-20.
- Bakker OJ, van Santvoort HC, van Brunschot S, Geskus RB, Besselink MG, Bollen TL, van Eijck CH, Fockens P, Hazebroek EJ, Nijmeijer RM, Poley JW, van Ramshorst B, Vleggaar FP, Boermeester MA, Gooszen HG, Weusten BL, Timmer R; Dutch Pancreatitis Study Group. Endoscopic transgastric vs surgical necrosectomy for infected necrotizing pancreatitis: a randomized trial. JAMA. 2012 Mar 14;307(10):1053-61. doi: 10.1001/jama.2012.276. PMID: 22416101.
- van Brunschot S, Hollemans RA, Bakker OJ, Besselink MG, Baron TH, Beger HG, Boermeester MA, Bollen TL, Bruno MJ, Carter R, French JJ, Coelho D, Dahl B, Dijkgraaf MG, Doctor N, Fagenholz PJ, Farkas G, Castillo CFD, Fockens P, Freeman ML, Gardner TB, Goor HV, Gooszen HG, Hannink G, Lochan R, McKay CJ, Neoptolemos JP, Oláh A, Parks RW, Peev MP, Raraty M, Rau B, Rösch T, Rovers M, Seifert H, Siriwardena AK, Horvath KD, van Santvoort HC. Minimally invasive and endoscopic versus open necrosectomy for necrotising pancreatitis: a pooled analysis of individual data for 1980 patients. Gut. 2018 Apr;67(4):697-706. doi: 10.1136/gutjnl-2016-313341. Epub 2017 Aug 3. PMID: 28774886.
- Bang JY, Arnoletti JP, Holt BA, Sutton B, Hasan MK, Navaneethan U, Feranec N, Wilcox CM, Tharian B, Hawes RH, Varadarajulu S. An Endoscopic Transluminal Approach, Compared With Minimally Invasive Surgery, Reduces Complications and Costs for Patients With Necrotizing Pancreatitis. Gastroenterology. 2019 Mar;156(4):1027-1040.e3. doi: 10.1053/j.gastro.2018.11.031. Epub 2018 Nov 16. PMID: 30452918.
- Baron TH, DiMaio CJ, Wang AY, Morgan KA. American Gastroenterological Association Clinical Practice Update: Management of Pancreatic Necrosis. Gastroenterology. 2020 Jan;158(1):67-75.e1. doi: 10.1053/j.gastro.2019.07.064. Epub 2019 Aug 31. PMID: 31479658.
- Prasanth J, Prasad M, Mahapatra SJ, Krishna A, Prakash O, Garg PK, Bansal VK. Early Versus Delayed Cholecystectomy for Acute Biliary Pancreatitis: A Systematic Review and Meta-Analysis. World Journal of Surgery. 2022 Mar 19:1-7. .
- Yuan X, Xu B, Wong M, Chen Y, Tang Y, Deng L, Tang D. The safety, feasibility, and cost-effectiveness of early laparoscopic cholecystectomy for patients with mild acute biliary pancreatitis: A meta-analysis. The Surgeon. 2021 Oct 1;19(5):287-96. .
- Hritz I, Czakó L, Dubravcsik Z, Farkas G, Kelemen D, Lásztity N, Morvay Z, Oláh A, Pap Á, Párniczky A, Sahin-Tóth M, Szentkereszti Z, Szmola R, Szücs Á, Takács T, Tiszlavicz L, Hegyi P; Magyar Hasnyálmirigy Munkacsoport, Hungarian Pancreatic Study Group. Akut pancreatitis. A Magyar Hasnyálmirigy Munkacsoport bizonyítékon alapuló kezelési irányelvei [Acute pancreatitis. Evidence-based practice guidelines, prepared by the Hungarian Pancreatic Study Group]. Orv Hetil. 2015 Feb 15;156(7):244-61. Hungarian. doi: 10.1556/OH.2015.30059. PMID: 25661970.
- K.M. Schuster, D.N. Holena, A. Salim, S. Savage, M. Crandall, American Association for the Surgery of Trauma emergency general surgery guideline summaries 2018: acute appendicitis, acute cholecystitis, acute diverticulitis, acute pancreatitis, and small bowel obstruction, Trauma Surg Acute Care Open 4 (1) (2019), e000281, https://doi.org/10.1136/tsaco-2018-000281. Published 2019 Mar 27.
- Wight N, Kim J, Rhine W, Mayer O, Morris M, Sey R, et al. Nutritional Support of the Very Low Birth Weight (VLBW) Infant: a Quality Improvement Toolkit. 2018;93405.
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com



