
GUÍA PRÁCTICA CLÍNICA:
PARA EL MANEJO DE LA NUTRICIÓN ENTERAL EN EL RECIÉN NACIDO PREMATURO CON MUY BAJO PESO AL NACER (2022)
DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: Recién nacidos con muy bajo peso al nacer
- Alcance: Manejo de la nutrición enteral en el recién nacido prematuro con muy bajo peso al nacer
Autores
Expertos clínicos:
- Torres Salinas, Carlos Hugo. Médico y especialista en pediatría
Hospital Nacional Ramiro Prialé, EsSalud, Junín, Perú - Arista Montes, Yassdina. Nutricionista y especialista en nutrición clínica
Hospital de Alta Complejidad Virgen de la Puerta, EsSalud, La Libertad, Perú - Cary Borja, Anni Jessica. Nutricionista y especialista en nutrición clínica
Hospital Nacional Edgardo Rebagliati Martins, EsSalud, Lima, Perú - Casaverde Sarmiento, Carolina Raquel. Médico especialista en pediatría y neonatología
Hospital Nacional Adolfo Guevara Velazco, EsSalud, Cusco, Perú - Chumpitaz Huapaya, Jocelyn Milagritos. Enfermera y especialista en cuidados intensivos neonatales
Hospital Nacional Alberto Sabogal Sologuren, EsSalud, Lima, Perú - Costta Olivera, Roger Gugliano. Médico y especialista en neonatología
Hospital de Alta Complejidad Virgen de la Puerta, EsSalud, La Libertad, Perú - Garcia Figueroa, Nadia Betty. Médico y especialista en pediatría y neonatología
Hospital Nacional Guillermo Almenara Irigoyen, EsSalud, Lima, Perú - Garcia Lombardi, Nancy Elizabeth. Nutricionista y especialista en nutrición clínica
Hospital Nacional Guillermo Almenara Irigoyen, EsSalud, Lima, Perú - Pita Alvarez, Julissa Yamille. Médico y especialista en pediatría y neonatología
Hospital Nacional Alberto Sabogal Sologuren, EsSalud, Lima, Perú - Zegarra Linares, Martina Leonila. Médico y especialista en pediatría y neonatología
Hospital Nacional Edgardo Rebagliati Martins, EsSalud, Lima, Perú
Metodólogos:
- Dolores Maldonado, Gandy Kerlin. Metodóloga
IETSI, EsSalud, Lima, Perú - Velásquez Rimachi, Víctor Andrés. Metodólogo
IETSI, EsSalud, Lima, Perú
Gestores:
- Salvador Salvador, Stefany. Coordinadora del grupo elaborador
IETSI, EsSalud, Lima, Perú - Carrera Acosta, Lourdes del Rocío. Coordinadora del grupo elaborador
IETSI, EsSalud, Lima, Perú
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
Flujogramas que resumen el contenido de la GPC
Flujograma para el manejo de la nutrición enteral en el recién nacido prematuro con muy bajo peso al nacer (RNMBPN)
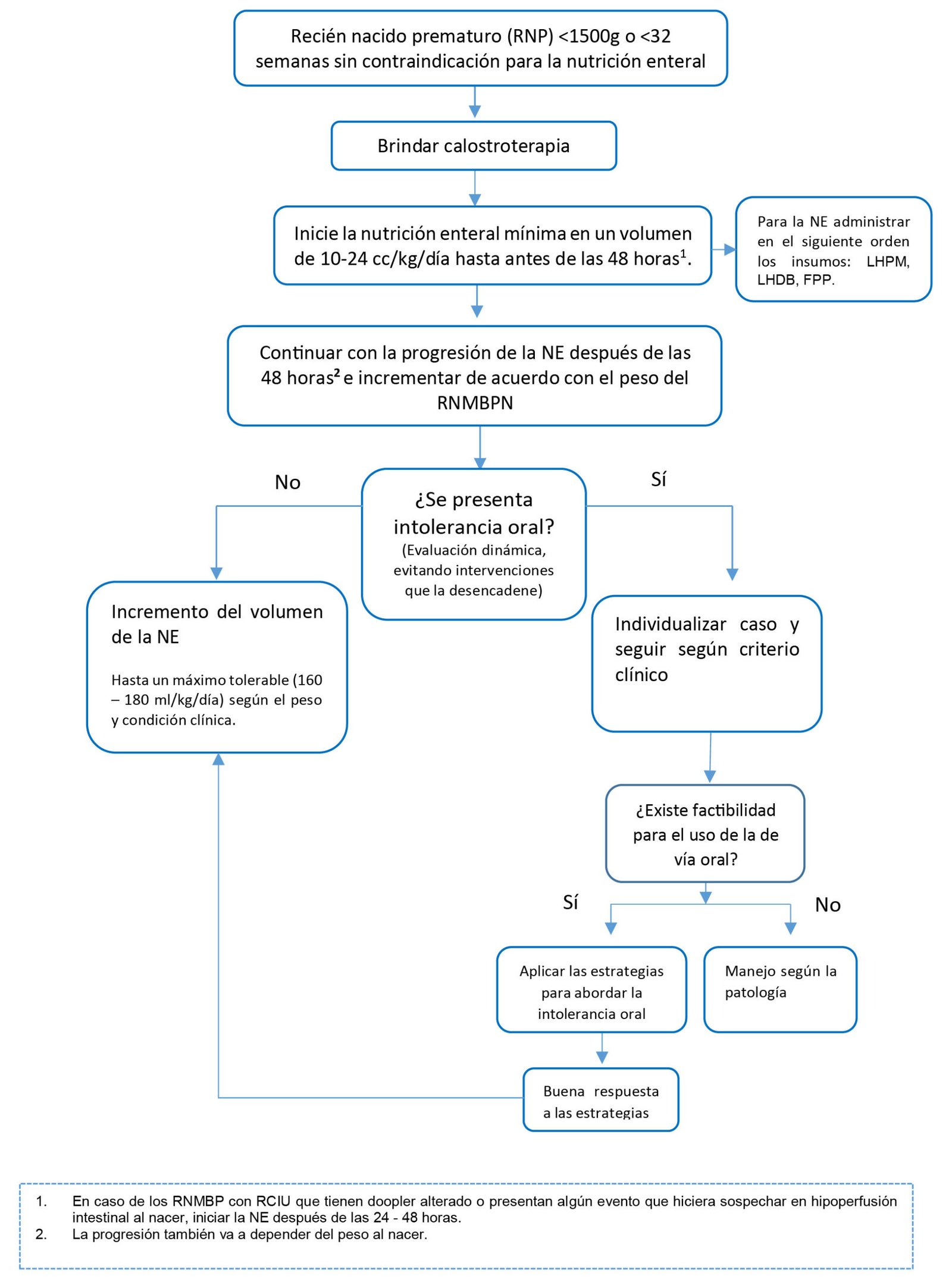
vacio
vacio
1. Leche humana o fórmula para prematuro
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En el recién nacido prematuro con muy bajo peso al nacer (< 1500 g o < 32 semanas), recomendamos ofrecer leche humana para la nutrición enteral. (Recomendación fuerte a favor, certeza muy baja de la evidencia)
BPC 1:
Cuando la leche de la madre no está disponible, usar leche humana donada pasteurizada de banco. Si la leche humana donada no está disponible, considerar la fórmula para prematuro.
2. Calostroterapia
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En el recién nacido prematuros con muy bajo peso al nacer (< 1500 g o < 32 semanas), sugerimos ofrecer calostroterapia. (Recomendación condicional a favor, certeza muy baja de la evidencia)
3. Leche humana fortificada o no fortificada
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o < 32 semanas), sugerimos ofrecer leche humana fortificada para la nutrición enteral. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
Con respecto a la leche humana fortificada, emplear esquemas de fortificación casera que permitan mantener la tolerancia enteral y crecimiento.
BPC 2:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o < 32 semanas), suplementar con hierro desde las 2 semanas o a tolerancia en una dosis diaria de 2 mg/kg (si recibe fortificación) o 4 mg/kg (si no recibe fortificación) hasta los 12 meses. En caso de presentarse anemia suplementar 5-6 mg/kg/día.
4. Nutrición enteral temprana o tardía
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o < 32 semanas), sugerimos ofrecer nutrición enteral mínima temprana (antes de las 48 horas) en lugar de la tardía. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o < 32 semanas), brindar nutrición enteral mínima temprana con leche materna autóloga o de banco o en su defecto fórmula para prematuro (fórmula láctea) en un volumen de 10-24 cc/kg/día.
BPC 2:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o < 32 semanas), antes de incrementar el volumen de nutrición enteral, evaluar la tolerancia oral.
5. Nutrición enteral intermitente o continua
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En recién nacidos prematuros de muy bajo peso al nacer (< 1500 g o <32 semanas), sugerimos indicar las modalidades de nutrición enteral intermitente o continua teniendo en cuenta la condición clínica y tolerancia. (Recomendación condicional a favor, certeza baja de la evidencia)
Referencias bibliográficas
- Organization, W.H., International statistical classification of diseases and related health problems. 2015, 10th revision. Available from: https://apps.who.int/iris/handle/10665/246208.
- Fanaroff, A.A., et al., Trends in neonatal morbidity and mortality for very low birthweight infants. Am J Obstet Gynecol, 2007. 196(2): p. 147.e1-8. DOI: 10.1016/j.ajog.2006.09.014.
- Agostoni, C., et al., Enteral nutrient supply for preterm infants: commentary from the European Society of Paediatric Gastroenterology, Hepatology and Nutrition Committee on Nutrition. J Pediatr Gastroenterol Nutr, 2010. 50(1): p. 85-91. DOI: 10.1097/MPG.0b013e3181adaee0.
- Senterre, T. and J. Rigo, [Recent advances in nutritional support and postnatal growth in premature infants]. Rev Med Liege, 2013. 68(2): p. 79-85.
- Isaacs, E.B., et al., The Effect of Early Human Diet on Caudate Volumes and IQ. Pediatric Research, 2008. 63(3): p. 308-314. DOI: 10.1203/PDR.0b013e318163a271.
- Martin, C.R., et al., Nutritional practices and growth velocity in the first month of life in extremely premature infants. Pediatrics, 2009. 124(2): p. 649-57. DOI: 10.1542/peds.2008-3258.
- Ehrenkranz, R.A., et al., Longitudinal growth of hospitalized very low birth weight infants. Pediatrics, 1999. 104(2 Pt 1): p. 280-9. DOI: 10.1542/peds.104.2.280.
- Brouwers, M.C., et al., AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal, 2010. 182(18): p. E839-E842.
- Ministerio de Salud, Documento técnico: Metodología para la de documento técnico elaboración guías de practica clínica. 2015, Lima, Perú: MINSA.
- Shea, B.J., et al., AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. Bmj, 2017. 358: p. j4008.
- Higgins, J.P., et al., The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj, 2011. 343: p. d5928.
- Wells, G., et al., The Newcastle-Ottawa Scale (NOS) for assessing the quality of nonrandomised studies in meta-analyses. Ottawa (ON): Ottawa Hospital Research Institute; 2009. Available in March, 2016.
- Whiting, P.F., et al., QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Annals of internal medicine, 2011. 155(8): p. 529-536.
- Andrews, J.C., et al., GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology, 2013. 66(7): p. 726-735.
- Alonso-Coello, P., et al., GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. bmj, 2016. 353: p. i2016. DOI: https://doi.org/10.1136/bmj.i2016
- Alonso-Coello, P., et al., GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. bmj, 2016. 353: p. i2089. DOI: https://doi.org/10.1136/bmj.i2089.
- Andrews, J., et al., GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology, 2013. 66(7): p. 719-725.
- Sisk, P.M., et al., Erratum: Early human milk feeding is associated with a lower risk of necrotizing enterocolitis in very low birth weight infants. Journal of Perinatology, 2007. 27(12): p. 808-808. DOI: 10.1038/sj.jp.7211826.
- Brown, J.V., et al., Multi-nutrient fortification of human milk for preterm infants. Cochrane Database Syst Rev, 2016(5): p. Cd000343. DOI: 10.1002/14651858.CD000343.pub3.
- Furman, L., et al., The Effect of Maternal Milk on Neonatal Morbidity of Very Low-Birth-Weight Infants. Archives of Pediatrics & Adolescent Medicine, 2003. 157(1): p. 66-71. DOI: 10.1001/archpedi.157.1.66.
- Taylor, S.N., et al., Exclusive Maternal Milk Compared With Exclusive Formula on Growth and Health Outcomes in Very-Low-Birthweight Preterm Infants: Phase II of the Pre-B Project and an Evidence Analysis Center Systematic Review. Front Pediatr, 2021. 9: p. 793311. DOI: 10.3389/fped.2021.793311.
- Yu, F., et al., Is Donated Breast Milk Better Than Formula for Feeding Very Low Birth Weight Infants? A Systematic Review and Meta-Analysis. Worldviews on Evidence-Based Nursing, 2019. 16(6): p. 485-494. DOI: https://doi.org/10.1111/wvn.12410.
- Koo, W., et al., Human milk and neurodevelopment in children with very low birth weight: a systematic review. Nutr J, 2014. 13: p. 94. DOI: 10.1186/1475-2891-13-94.
- Tanaka, K., et al., Does breastfeeding in the neonatal period influence the cognitive function of very-low-birth-weight infants at 5 years of age? Brain Dev, 2009. 31(4): p. 288-93. DOI: 10.1016/j.braindev.2008.05.011.
- Fenton, T.R., et al., Very Low Birthweight Preterm Infants: A 2020 Evidence Analysis Center Evidence-Based Nutrition Practice Guideline. J Acad Nutr Diet, 2022. 122(1): p. 182-206. DOI: 10.1016/j.jand.2021.02.027.
- Banait, N., et al., Feeding of Low Birth Weight Neonates. Journal of Neonatology, 2020. 34(1-2): p. 28-51. DOI: 10.1177/0973217920938522.
- Colonetti, T., et al., Colostrum Use and the Immune System of Premature Newborns: A Systematic Review and Meta-Analysis. J Hum Lact, 2022: p. 8903344221087967. DOI: 10.1177/08903344221087967.
- Xavier Ramos, M.S., et al., Oropharyngeal colostrum immunotherapy and nutrition in preterm newborns: meta-analysis. Rev Saude Publica, 2021. 55: p. 59. DOI: 10.11606/s1518-8787.2021055003051.
- Ma, A., et al., Oropharyngeal colostrum therapy reduces the incidence of ventilator-associated pneumonia in very low birth weight infants: a systematic review and meta-analysis. Pediatr Res, 2021. 89(1): p. 54-62. DOI: 10.1038/s41390-020-0854-1.
- Tao, J., et al., Effects of oropharyngeal administration of colostrum on the incidence of necrotizing enterocolitis, late-onset sepsis, and death in preterm infants: a meta-analysis of RCTs. European Journal of Clinical Nutrition, 2020. 74(8): p. 1122-1131. DOI: 10.1038/s41430-019-0552-4.
- Panchal, H., G. Athalye-Jape, and S. Patole, Oropharyngeal Colostrum for Preterm Infants: A Systematic Review and Meta-Analysis. Adv Nutr, 2019. 10(6): p. 1152-1162. DOI: 10.1093/advances/nmz033.
- Garg, B.D., et al., Effect of oropharyngeal colostrum therapy in the prevention of necrotising enterocolitis among very low birthweight neonates: A meta-analysis of randomised controlled trials. J Hum Nutr Diet, 2018. 31(5): p. 612-624. DOI: 10.1111/jhn.12585.
- Martín‐Calvo, N., et al., Low birth weight and small for gestational age are associated with complications of childhood and adolescence obesity: Systematic review and meta‐analysis. 2022. 23: p. e13380.
- Uauy, R.D., et al., Necrotizing enterocolitis in very low birth weight infants: biodemographic and clinical correlates. 1991. 119(4): p. 630-638.
- Meinzen-Derr, J., et al., Role of human milk in extremely low birth weight infants’ risk of necrotizing enterocolitis or death. 2009. 29(1): p. 57-62.
- Sisk, P., et al., Early human milk feeding is associated with a lower risk of necrotizing enterocolitis in very low birth weight infants. 2007. 27(7): p. 428-433.
- Cuba Díaz, L.M., Nutrición enteral completa en recién nacidos prematuros menores de 1500 gramos al nacer: comparación de dos esquemas de alimentación en el Hospital Edgardo Rebagliati Martins. 2009. 2011.
- Kumar, M., J. Upadhyay, and S.J.I.P. Basu, Fortification of Human Milk With Infant Formula for Very Low Birth Weight Preterm Infants: A Systematic Review. 2021. 58(3): p. 253-258.
- World Health, O., Guidelines on optimal feeding of low birth-weight infants in low- and middle-income countries. 2011, Geneva: World Health Organization. Available from: https://apps.who.int/iris/handle/10665/85670.
- Chinnappan, A., et al., Fortification of Breast Milk With Preterm Formula Powder vs Human Milk Fortifier in Preterm Neonates: A Randomized Noninferiority Trial. JAMA Pediatr, 2021. 175(8): p. 790-796. DOI: 10.1001/jamapediatrics.2021.0678.
- Banait, N., et al., Feeding of Low Birth Weight Neonates. 2020. 34(1-2): p. 28-51.
- de Waard, M., et al., Time to full enteral feeding for very low‐birth‐weight infants varies markedly among hospitals worldwide but may not be associated with incidence of necrotizing enterocolitis: The NEOMUNE‐NeoNutriNet cohort study. 2019. 43(5): p. 658-667.
- Embleton, N.D., et al., Mechanisms affecting the gut of preterm infants in enteral feeding trials. 2017. 4: p. 14.
- Young, L., S.J. Oddie, and W.J.C.D.o.S.R. McGuire, Delayed introduction of progressive enteral feeds to prevent necrotising enterocolitis in very low birth weight infants. 2022(1).
- NHSGGC. Enteral feeding of preterm infants. 2022 2022/06/12/; Available from: https://www.clinicalguidelines.scot.nhs.uk/nhsggc-guidelines/nhsggc-guidelines/neonatology/enteral-feeding-of-preterm-infants.
- Wight, N., et al., Nutritional Support of the Very Low Birth Weight (VLBW) Infant: a Quality Improvement Toolkit. 2018. 93405.
- ODN, E.o.E.N., East of England Neonatal Network Enteral Feeding of Preterm Infants on the Neonatal Unit. 2020. Available from: https://www.nnuh.nhs.uk/publication/download/enteral-feeding-of-preterm-infants-regional-network-document/.
- Wight N, K.J., Rhine W, Mayer O, Morris M, Sey R, Nisbet C, Nutritional Support of the Very Low Birth Weight (VLBW) Infant. A Quality Improvement Toolkit, C.P.Q.C. Collaborative, Editor. 2018. Available from: https://www.cpqcc.org/resources/nutritional-support-vlbw-infant.
- Li, Y.-F., et al., Gastric Residual Evaluation in Preterm Neonates: A Useful Monitoring Technique or a Hindrance? Pediatrics & Neonatology, 2014. 55(5): p. 335-340. DOI: 10.1016/j.pedneo.2014.02.008.
- Aynsley-Green, A., T.E. Adrian, and S.R. Bloom, Feeding and the development of enteroinsular hormone secretion in the preterm infant: effects of continuous gastric infusions of human milk compared with intermittent boluses. Acta Paediatr Scand, 1982. 71(3): p. 379-83. DOI: 10.1111/j.1651-2227.1982.tb09438.x.
- Rogers, S.P., et al., Continuous feedings of fortified human milk lead to nutrient losses of fat, calcium and phosphorous. Nutrients, 2010. 2(3): p. 230-40. DOI: 10.3390/nu2030240.
- Premji, S.S. and L. Chessell, Continuous nasogastric milk feeding versus intermittent bolus milk feeding for premature infants less than 1500 grams. Cochrane Database Syst Rev, 2011. 2011(11): p. Cd001819. DOI: 10.1002/14651858.CD001819.pub2.
- Wang, Y., W. Zhu, and B.R. Luo, Continuous feeding versus intermittent bolus feeding for premature infants with low birth weight: a meta-analysis of randomized controlled trials. Eur J Clin Nutr, 2020. 74(5): p. 775-783. DOI: 10.1038/s41430-019-0522-x.
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com

