DESCARGAR
VERSIÓN ARTÍCULO
DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: adultos con sospecha o diagnóstico de osteoartritis (OA).
- Alcance: diagnóstico y manejo de pacientes con OA.
Autores
Expertos clínicos:
- José Eduardo Chavez Corrales
- Mónica Parra Otárola
- Jorge Mariano Cucho Venegas
- Víctor Manuel Gallegos Rejas
- Luz Angélica Pecho Sanchez
- Juana Arias Ramirez
- Daniel Roberto Flores Valdeiglesias
Metodólogos:
- Jessica Zafra Tanaka
- Kevin Pacheco Barrios
- José Montes Alvis
- María Lazo Porras
Coordinador:
- Raúl Alonso Timaná Ruiz
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
Flujogramas que resumen el contenido de la GPC
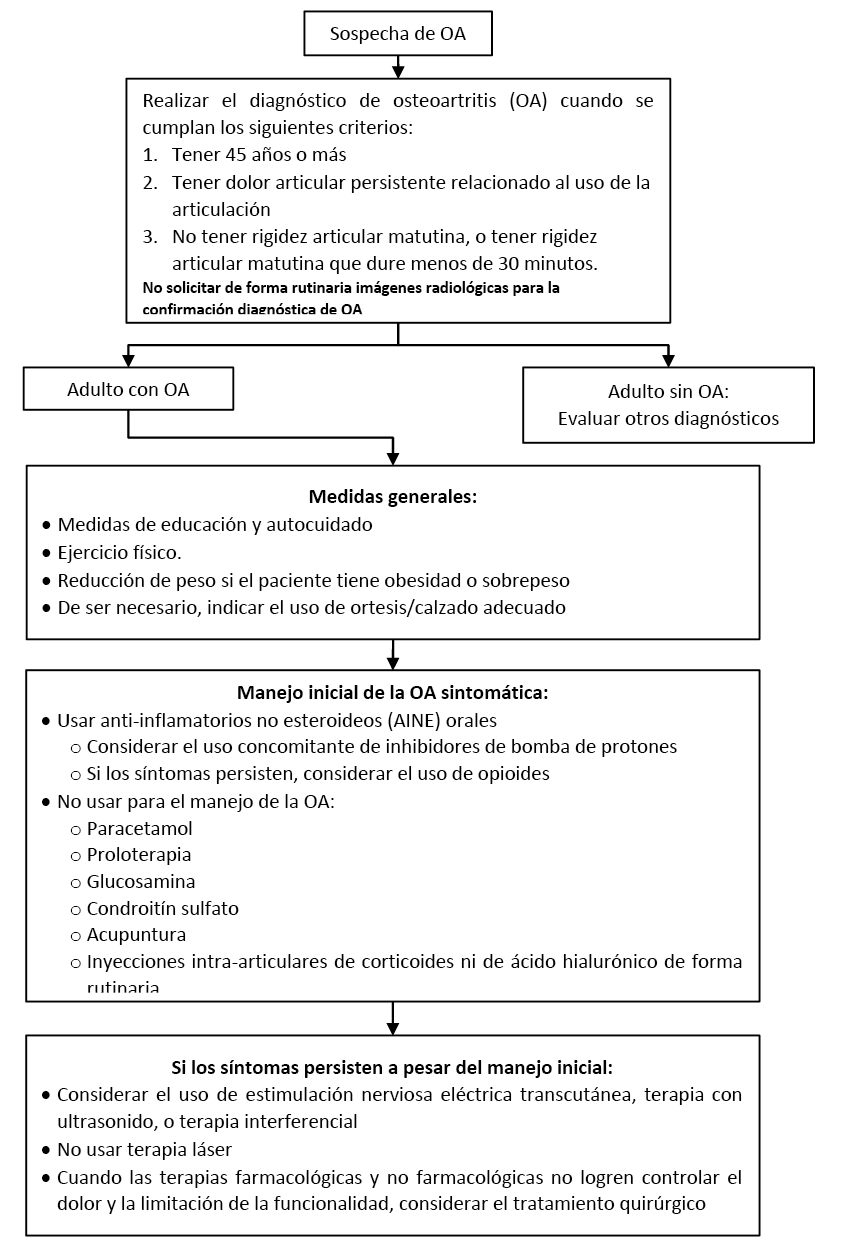
Flujograma para el diagnóstico y manejo de personas con osteoartritisis
vacio
vacio
1. Diagnóstico
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con sospecha de OA, recomendamos no solicitar de forma rutinaria imágenes radiológicas para la confirmación diagnóstica de OA. (Recomendación fuerte en contra, certeza moderada de la evidencia)
BPC 1:
En adultos con sospecha de OA que cumplan los siguientes tres criterios se realizará el diagnóstico de OA:
a. Tener 45 años o más.
b. Tener dolor articular persistente relacionado al uso de la articulación.
c. No tener rigidez articular matutina, o tener rigidez articular matutina que no dure más de 30 minutos.
BPC 2:
En adultos con sospecha de OA, el uso de imágenes radiológicas podría ser útil para el descarte de otras patologías cuando haya indicios clínicos que generen su sospecha, como: historia de trauma, rigidez articular matutina prolongada, empeoramiento rápido de síntomas, o presencia de articulación inflamada.
2. Educación y autocuidado
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA, recomendamos brindar un plan individualizado de medidas de educación y autocuidado. (Recomendación fuerte a favor, certeza moderada de la evidencia)
BPC 1:
Este plan debería ser brindado tanto a los pacientes como a sus cuidadores y familiares, y debería incluir:
a. Información general sobre la enfermedad: qué es la OA, cuál es su pronóstico, y cuáles son sus opciones de tratamiento.
b. Recomendaciones de autocuidado: disminución de peso, uso de calzado adecuado y realización de actividad física (como ejercicios aeróbicos de bajo impacto y estiramientos).
BPC 2:
En adultos con OA, aplicar los tres principios de la toma de decisiones compartida (1: evidencia, 2: valores y preferencias del paciente, 3: circunstancias clínicas) para acordar un plan con el paciente y sus familiares. Explicar y discutir los riesgos y beneficios de las opciones de tratamiento, asegurando que la información proporcionada sea entendida.
BPC 3:
Sobre los seguimientos de rutina a pacientes con OA:
a. Realizar seguimientos al menos con periodicidad anual en todo adulto con OA sintomática para monitorizar sus síntomas y el impacto de éstos en su vida, la evolución de su condición, la efectividad del tratamiento, y la tolerancia de los síntomas. Además, para brindar información de autocuidado y discutir los conocimientos, preocupaciones, preferencias y posibilidades para acceder a los servicios de salud. Este seguimiento deberá ser realizado por el médico general, internista o de familia, según nivel de atención. Si se detectara evolución desfavorable deberá ser referido al médico de medicina física y rehabilitación según las recomendaciones de esta guía.
Según criterio clínico y disponibilidad, en algunos pacientes con OA sintomática se puede realizar un seguimiento trimestral. Especialmente a aquellos que presenten las siguientes características:
i. Dolor articular persistente a pesar de recibir tratamiento.
ii. Más de una articulación con síntomas (dolor, aumento de volumen, etcétera).
iii. Más de una comorbilidad.
iv. Uso de varios medicamentos o de medicamentos a altas dosis.
3. Ejercicio físico
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA, recomendamos indicar la realización de ejercicio físico. (Recomendación fuerte a favor, certeza baja de la evidencia)
BPC 1:
El ejercicio físico debe incluir fortalecimiento muscular local, estiramiento y actividad aeróbica general (especialmente de bajo impacto).
BPC 2:
El ejercicio físico puede realizarse independientemente de la edad, comorbilidad, gravedad del dolor o discapacidad del paciente.
4. Bajar de peso
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA que tienen obesidad o sobrepeso, sugerimos ofrecer intervenciones para lograr la pérdida de peso. (Recomendación débil a favor, certeza baja de la evidencia)
5. Ortesis
Descargar PDF con el desarrollo de la pregunta.
BCP 1:
De ser necesario el uso de algún tipo de ortesis, buscar asesoramiento de especialistas en el tema (servicio de Medicina Física y Rehabilitación).
BCP 2:
Como parte del manejo de OA de miembros inferiores indicar el uso de calzado adecuado.
BPC 3:
Los dispositivos de asistencia (como bastones) se deben indicar en personas que tienen problemas específicos con actividades de la vida diaria.
6. Manejo farmacológico inicial
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA sintomática, sugerimos no usar paracetamol para el manejo de la OA. (Recomendación débil en contra, certeza muy baja de la evidencia)
Recomendación 2:
En adultos con OA sintomática, sugerimos usar anti-inflamatorios no esteroideos (AINE) orales para el manejo de la OA. (Recomendación débil a favor, certeza muy baja de la evidencia)
BPC 1:
Al recetar AINE orales, usar la mínima dosis efectiva por el mínimo periodo de tiempo posible, de manera intermitente.
BPC 2:
Al recetar AINE orales, considerar el uso concomitante de inhibidores de bomba de protones (IBP), de acuerdo a factores de riesgo.
BPC 3:
En adultos con OA que no responden a AINE orales, considerar otras alternativas de tratamiento. Una alternativa sería el uso de opioides como tramadol.
7. Glucosamina y condroitín sulfato
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA, sugerimos no usar glucosamina ni condroitín sulfato para el manejo de la OA. (Recomendación débil en contra, certeza baja de la evidencia)
8. Corticoides intraarticulares
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En adultos con OA sintomática, no podemos recomendar el uso rutinario de inyección intra-articular de corticoides, debido a que su eficacia clínica no ha sido demostrada y su perfil de seguridad no está claro.
BPC 2:
En adultos con OA que presentan signos inflamatorios articulares refractarios al tratamiento, el médico especialista podría considerar el uso de inyecciones intra-articulares de corticoides.
9. Ácido hialurónico intraarticular
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En adultos con OA sintomática, no podemos recomendar el uso de inyección intra-articular de ácido hialurónico debido a que su eficacia clínica no ha sido demostrada y su perfil de seguridad no está claro.
10. Proloterapia
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA, sugerimos no usar proloterapia para el manejo de la OA. (Recomendación débil en contra, certeza muy baja de la evidencia)
11. Agentes físicos
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA que persisten con dolor a pesar del manejo farmacológico, sugerimos considerar como un adyuvante y según la indicación del especialista y disponibilidad, alguna de las siguientes terapias: Estimulación nerviosa eléctrica transcutánea (TENS), Terapia con ultrasonido (US) o Terapia interferencial (ITF). (Recomendación débil a favor, certeza muy baja de la evidencia)
Recomendación 1:
En adultos con OA sintomática, sugerimos no usar terapia láser como un adyuvante para el manejo de la OA. (Recomendación débil en contra, certeza muy baja de la evidencia)
12. Acupuntura
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En adultos con OA, sugerimos no usar acupuntura para el manejo de la OA. (Recomendación débil en contra, certeza muy baja de la evidencia)
13. Manejo quirúrgico
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En adultos con OA, considerar el tratamiento quirúrgico cuando las terapias farmacológicas y no farmacológicas no logren controlar el dolor y la limitación de la funcionalidad.
BPC 2:
Para la indicación de tratamiento quirúrgico es necesaria una opinión previa del médico reumatólogo y/o del médico de medicina física y rehabilitación.
BPC 3:
En pacientes con indicación quirúrgica, evitar tiempos de espera prolongados para la cirugía.
BPC 4:
En pacientes con indicación quirúrgica, evaluar y controlar en lo posible factores asociados a peores resultados postquirúrgicos como: ausencia de soporte social, ansiedad, depresión, dolor lumbar, sobrepeso/obesidad, y comorbilidades como osteoporosis.
BPC 5:
En pacientes candidatos a cirugía, brindar la siguiente información sobre la cirugía:
- Beneficios y riesgos de la cirugía
- Las posibles consecuencias de no realizar la cirugía
- Las posibles consecuencias de la cirugía
- El proceso de recuperación y rehabilitación después de la cirugía
Referencias bibliográficas
- National Guideline Centre UK. Osteoarthritis: Care and management in adults. 2014.
- Prieto-Alhambra D, Judge A, Javaid MK, Cooper C, Diez-Perez A, Arden NK. Incidence and risk factors for clinically diagnosed knee, hip and hand osteoarthritis: influences of age, gender and osteoarthritis affecting other joints. Ann Rheum Dis. 2014;73(9):1659-64.
- McDonnell SM, Sinsheimer J, Price AJ, Carr AJ. Genetic influences in the aetiology of anteromedial osteoarthritis of the knee. J Bone Joint Surg Br. 2007;89(7):901-3.
- Reyes C, Garcia-Gil M, Elorza JM, Mendez-Boo L, Hermosilla E, Javaid MK, et al. Socio-economic status and the risk of developing hand, hip or knee osteoarthritis: a region-wide ecological study. Osteoarthritis and cartilage. 2015;23(8):1323-9.
- Kang K, Shin JS, Lee J, Lee YJ, Kim MR, Park KB, et al. Association between direct and indirect smoking and osteoarthritis prevalence in Koreans: a cross-sectional study. BMJ Open. 2016;6(2):e010062.
- Heliovaara M, Makela M, Impivaara O, Knekt P, Aromaa A, Sievers K. Association of overweight, trauma and workload with coxarthrosis. A health survey of 7,217 persons. Acta orthopaedica Scandinavica. 1993;64(5):513-8.
- Karlsson MK, Magnusson H, Cöster M, Karlsson C, Rosengren BE. Patients with knee osteoarthritis have a phenotype with higher bone mass, higher fat mass, and lower lean body mass. Clin Orthop Relat Res. 2015;473(1):258-64.
- Karlsson MK, Magnusson H, Cöster MC, Vonschewelov T, Karlsson C, Rosengren BE. Patients with hip osteoarthritis have a phenotype with high bone mass and low lean body mass. Clin Orthop Relat Res. 2014;472(4):1224-9.
- Lee R, Kean WF. Obesity and knee osteoarthritis. Inflammopharmacology. 2012;20(2):53-8.
- Al-Arfaj AS. Radiographic osteoarthritis and obesity. Saudi medical journal. 2002;23(8):938-42.
- Runhaar J, van Middelkoop M, Reijman M, Vroegindeweij D, Oei EH, Bierma-Zeinstra SM. Malalignment: a possible target for prevention of incident knee osteoarthritis in overweight and obese women. Rheumatology (Oxford). 2014;53(9):1618-24.
- Harvey WF, Yang M, Cooke TD, Segal NA, Lane N, Lewis CE, et al. Association of leg-length inequality with knee osteoarthritis: a cohort study. Ann Intern Med. 2010;152(5):287-95.
- Deleuran T, Vilstrup H, Overgaard S, Jepsen P. No Increased Risk for Primary Osteoarthritis in Liver Cirrhosis – A Danish Nationwide Cohort Study. PLoS One. 2016;11(11):e0167134.
- IETSI. Manual de Adopción de Guías de Práctica Clínica basadas en Evidencia en EsSalud.2016.
- ESSALUD. Directiva para el Desarrollo de Guias de Practica Clinica en ESSalud. Directiva N°2-IETSI-ESSALUD-20162016.
- MINSA. Documento Técnico: «Metodología para la elaboración de Guías de Práctica Clínica». Lima, Perú: Ministerio de Salud. Dirección General de Salud de las Personas2015:[1-53 pp.].
- American Academy of Orthopaedic S. Treatment of osteoarthritis of the knee. Evidence-based guideline. 2013. Rosemont, IL: American Academy of Orthopaedic Surgeons—1195 p. 2013.
- American Academy of Orthopaedic S. MANAGEMENT OF OSTEOARTHRITIS OF THE HIP. EVIDENCE-BASED CLINICAL PRACTICE GUIDELINE. 2017. Rosemont, IL: American Academy of Orthopaedic Surgeons [Internet]. 2017.
- Shea BJ, Grimshaw JM, Wells GA, Boers M, Andersson N, Hamel C, et al. Development of AMSTAR: a measurement tool to assess the methodological quality of systematic reviews. BMC medical research methodology. 2007;7(1):10.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
- Adapte C. The ADAPTE process: resource toolkit for guideline adaptation. Version 2.0. Available at:)(Accessed November 13, 2014). 2009.
- Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
- Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719-25.
- Schiphof D, de Klerk BM, Koes BW, Bierma-Zeinstra S. Good reliability, questionable validity of 25 different classification criteria of knee osteoarthritis: a systematic appraisal. Journal of clinical epidemiology. 2008;61(12):1205-15. e2.
- Lorig KR, Holman HR. Self-management education: history, definition, outcomes, and mechanisms. Annals of behavioral medicine. 2003;26(1):1-7.
- Chodosh J, Morton SC, Mojica W, Maglione M, Suttorp MJ, Hilton L, et al. Meta-analysis: chronic disease self-management programs for older adults. Annals of internal medicine. 2005;143(6):427-38.
- Superio-Cabuslay E, Ward M, Lorig KR. Patient education interventions in osteoarthritis and rheumatoid arthritis: a meta-analytic comparison with nonsteroidal antiinflammatory drug treatment. Arthritis Care Res. 1996;9:292-301.
- Kroon FPB, van der Burg LRA, Buchbinder R, Osborne RH, Johnston RV, Pitt V. Self‐management education programmes for osteoarthritis. The Cochrane Library. 2014.
- Angst F, Aeschlimann A, Michel BA, Stucki G. Minimal clinically important rehabilitation effects in patients with osteoarthritis of the lower extremities. The Journal of rheumatology. 2002;29(1):131-8.
- Angst F, Aeschlimann A, Stucki G. Smallest detectable and minimal clinically important differences of rehabilitation intervention with their implications for required sample sizes using WOMAC and SF‐36 quality of life measurement instruments in patients with osteoarthritis of the lower extremities. Arthritis Care & Research. 2001;45(4):384-91.
- Krishnasamy P, Hall M, Robbins SR. The role of skeletal muscle in the pathophysiology and management of knee osteoarthritis. Rheumatology. 2018.
- Roddy E, Zhang W, Doherty M. Aerobic walking or strengthening exercise for osteoarthritis of the knee? A systematic review. Annals of the rheumatic diseases. 2005;64(4):544-8.
- Anwer S, Alghadir A, Brismée J-M. Effect of home exercise program in patients with knee osteoarthritis: a systematic review and meta-analysis. Journal of geriatric physical therapy. 2016;39(1):38-48.
- Cancello R, Clement K. Is obesity an inflammatory illness? Role of low‐grade inflammation and macrophage infiltration in human white adipose tissue. BJOG: An International Journal of Obstetrics & Gynaecology. 2006;113(10):1141-7.
- Lago F, Dieguez C, Gómez-Reino J, Gualillo O. Adipokines as emerging mediators of immune response and inflammation. Nature Reviews Rheumatology. 2007;3(12):716.
- Richette P, Poitou C, Garnero P, Vicaut E, Bouillot J-L, Lacorte J-M, et al. Benefits of massive weight loss on symptoms, systemic inflammation and cartilage turnover in obese patients with knee osteoarthritis. Annals of the rheumatic diseases. 2011;70(1):139-44.
- Christensen R, Bartels EM, Astrup A, Bliddal H. Effect of weight reduction in obese patients diagnosed with knee osteoarthritis: a systematic review and meta-analysis. Annals of the rheumatic diseases. 2007;66(4):433-9.
- Christensen R, Henriksen M, Leeds AR, Gudbergsen H, Christensen P, Sørensen TJ, et al. Effect of Weight Maintenance on Symptoms of Knee Osteoarthritis in Obese Patients: A Twelve‐Month Randomized Controlled Trial. Arthritis care & research. 2015;67(5):640-50.
- Jarl G, Ramstrand N. A model to facilitate implementation of the International Classification of Functioning, Disability and Health into prosthetics and orthotics. Prosthetics and orthotics international. 2017:0309364617729925.
- Moyer RF, Birmingham TB, Bryant DM, Giffin JR, Marriott KA, Leitch KM. Valgus Bracing for Knee Osteoarthritis: A Meta‐Analysis of Randomized Trials. Arthritis care & research. 2015;67(4):493-501.
- Hinman RS, Wrigley TV, Metcalf BR, Campbell PK, Paterson KL, Hunter DJ, et al. Unloading Shoes for Self-management of Knee OsteoarthritisA Randomized TrialUnloading Shoes for Self-management of Knee Osteoarthritis. Annals of internal medicine. 2016;165(6):381-9.
- Mutlu EK, Mustafaoglu R, Birinci T, Ozdincler AR. Does Kinesio Taping of the Knee Improve Pain and Functionality in Patients with Knee Osteoarthritis?: A Randomized Controlled Clinical Trial. American journal of physical medicine & rehabilitation. 2017;96(1):25-33.
- NIH Pf. Acetaminophen [Available from: https://pubchem.ncbi.nlm.nih.gov/compound/1983#section=Pharmacology-and-Biochemistry.
- Day RO, Graham GG. Non-steroidal Anti-inflammatory Drugs: Overview. Compendium of Inflammatory Diseases. 2016:986-93.
- Prior MJ, Harrison DD, Frustaci ME. A randomized, double-blind, placebo-controlled 12 week trial of acetaminophen extended release for the treatment of signs and symptoms of osteoarthritis. Current medical research and opinion. 2014;30(11):2377-87.
- Machado GC, Maher CG, Ferreira PH, Pinheiro MB, Lin C-WC, Day RO, et al. Efficacy and safety of paracetamol for spinal pain and osteoarthritis: systematic review and meta-analysis of randomised placebo controlled trials. bmj. 2015;350:h1225.
- Da Costa BR, Reichenbach S, Keller N, Nartey L, Wandel S, Jüni P, et al. Effectiveness of non-steroidal anti-inflammatory drugs for the treatment of pain in knee and hip osteoarthritis: a network meta-analysis. The Lancet. 2017;390(10090):e21-e33.
- Puljak L, Marin A, Vrdoljak D, Markotic F, Utrobicic A, Tugwell P. Celecoxib for osteoarthritis. The Cochrane Library. 2017.
- Bhala N, Emberson J, Merhi A, Abramson S, Arber N, Baron J, et al. Vascular and upper gastrointestinal effects of non-steroidal anti-inflammatory drugs: meta-analyses of individual participant data from randomised trials. Elsevier; 2013.
- Xu C, Gu K, Yasen Y, Hou Y. Efficacy and safety of celecoxib therapy in osteoarthritis: A meta-analysis of randomized controlled trials. Medicine. 2016;95(20).
- van Walsem A, Pandhi S, Nixon RM, Guyot P, Karabis A, Moore RA. Relative benefit-risk comparing diclofenac to other traditional non-steroidal anti-inflammatory drugs and cyclooxygenase-2 inhibitors in patients with osteoarthritis or rheumatoid arthritis: a network meta-analysis. Arthritis research & therapy. 2015;17(1):66.
- DIGEMID. Observatorio Peruano de Productos Farmacéuticos 2018 [Available from: http://observatorio.digemid.minsa.gob.pe/. Búsqueda Enero 2018.
- Derry S, Conaghan P, Da Silva JA, Wiffen PJ, Moore RA. Topical NSAIDs for chronic musculoskeletal pain in adults. The Cochrane database of systematic reviews. 2016;4:Cd007400.
- Makris UE, Kohler MJ, Fraenkel L. Adverse Effects (AEs) of Topical NSAIDs in Older Adults with Osteoarthritis (OA): a Systematic Review of the Literature. The Journal of rheumatology. 2010;37(6):1236-43.
- Martel-Pelletier J, Tat SK, Pelletier J-P. Effects of chondroitin sulfate in the pathophysiology of the osteoarthritic joint: a narrative review. Osteoarthritis and cartilage. 2010;18:S7-S11.
- Eriksen P, Bartels EM, Altman RD, Bliddal H, Juhl C, Christensen R. Risk of Bias and Brand Explain the Observed Inconsistency in Trials on Glucosamine for Symptomatic Relief of Osteoarthritis: A Meta‐Analysis of Placebo‐Controlled Trials. Arthritis care & research. 2014;66(12):1844-55.
- Zeng C, Wei J, Li H, Wang Y-l, Xie D-x, Yang T, et al. Effectiveness and safety of Glucosamine, chondroitin, the two in combination, or celecoxib in the treatment of osteoarthritis of the knee. Scientific reports. 2015;5.
- Singh JA, Noorbaloochi S, MacDonald R, Maxwell LJ. Chondroitin for osteoarthritis. The Cochrane database of systematic reviews. 2015;1:Cd005614.
- Hunter DJ. Viscosupplementation for osteoarthritis of the knee. New England Journal of Medicine. 2015;372(11):1040-7.
- Kidd B. Mechanisms of pain in osteoarthritis. HSS journal. 2012;8(1):26-8.
- Hunter DJ, Guermazi A, Roemer F, Zhang Y, Neogi T. Structural correlates of pain in joints with osteoarthritis. Osteoarthritis and cartilage. 2013;21(9):1170-8.
- Creamer P. Intra-articular corticosteroid injections in osteoarthritis: do they work and if so, how? Annals of the rheumatic diseases. 1997;56(11):634-5.
- Schäcke H, Schottelius A, Döcke W-D, Strehlke P, Jaroch S, Schmees N, et al. Dissociation of transactivation from transrepression by a selective glucocorticoid receptor agonist leads to separation of therapeutic effects from side effects. Proceedings of the National Academy of Sciences. 2004;101(1):227-32.
- Johnston PC, Lansang MC, Chatterjee S, Kennedy L. Intra-articular glucocorticoid injections and their effect on hypothalamic–pituitary–adrenal (HPA)-axis function. Endocrine. 2015;48(2):410-6.
- Bellamy N, Campbell J, Robinson V, Gee T, Bourne R, Wells G. Intraarticular corticosteroid for treatment of osteoarthritis of the knee. The Cochrane database of systematic reviews. 2006;2:CD005328.
- Jüni P, Hari R, Rutjes AW, Fischer R, Silletta MG, Reichenbach S, et al. Intra‐articular corticosteroid for knee osteoarthritis. The Cochrane Library. 2015.
- Kroon FP, Rubio R, Schoones JW, Kloppenburg M. Intra-articular therapies in the treatment of hand osteoarthritis: a systematic literature review. Drugs & aging. 2016;33(2):119-33.
- Strauss EJ, Hart JA, Miller MD, Altman RD, Rosen JE. Hyaluronic acid viscosupplementation and osteoarthritis: current uses and future directions. The American journal of sports medicine. 2009;37(8):1636-44.
- Johansen M, Bahrt H, Altman RD, Bartels EM, Juhl CB, Bliddal H, et al., editors. Exploring reasons for the observed inconsistent trial reports on intra-articular injections with hyaluronic acid in the treatment of osteoarthritis: Meta-regression analyses of randomized trials. Seminars in arthritis and rheumatism; 2016: Elsevier.
- O’Hanlon CE, Newberry SJ, Booth M, Grant S, Motala A, Maglione MA, et al. Hyaluronic acid injection therapy for osteoarthritis of the knee: concordant efficacy and conflicting serious adverse events in two systematic reviews. Systematic reviews. 2016;5(1):186.
- Distel LM, Best TM. Prolotherapy: a clinical review of its role in treating chronic musculoskeletal pain. PM&R. 2011;3(6):S78-S81.
- Shen L, Yuan T, Chen S, Xie X, Zhang C. The temporal effect of platelet-rich plasma on pain and physical function in the treatment of knee osteoarthritis: systematic review and meta-analysis of randomized controlled trials. Journal of orthopaedic surgery and research. 2017;12(1):16.
- Smith PA. Intra-articular autologous conditioned plasma injections provide safe and efficacious treatment for knee osteoarthritis: an FDA-sanctioned, randomized, double-blind, placebo-controlled clinical trial. The American journal of sports medicine. 2016;44(4):884-91.
- Hung C-Y, Hsiao M-Y, Chang K-V, Han D-S, Wang T-G. comparative effectiveness of dextrose prolotherapy versus control injections and exercise in the management of osteoarthritis pain: a systematic review and meta-analysis. Journal of pain research. 2016;9:847.
- Yubo M, Yanyan L, Li L, Tao S, Bo L, Lin C. Clinical efficacy and safety of mesenchymal stem cell transplantation for osteoarthritis treatment: A meta-analysis. PloS one. 2017;12(4):e0175449.
- Salaffi F, Stancati A, Silvestri CA, Ciapetti A, Grassi W. Minimal clinically important changes in chronic musculoskeletal pain intensity measured on a numerical rating scale. European journal of pain. 2004;8(4):283-91.
- Baker KG, Robertson VJ, Duck FA. A review of therapeutic ultrasound: biophysical effects. Physical therapy. 2001;81(7):1351-8.
- Zeng C, Li H, Yang T, Deng ZH, Yang Y, Zhang Y, et al. Electrical stimulation for pain relief in knee osteoarthritis: systematic review and network meta-analysis. Osteoarthritis and cartilage. 2015;23(2):189-202.
- Huang Z, Chen J, Ma J, Shen B, Pei F, Kraus VB. Effectiveness of low-level laser therapy in patients with knee osteoarthritis: a systematic review and meta-analysis. Osteoarthritis and cartilage. 2015;23(9):1437-44.
- NICE. Summary of evidence from 2017 surveillance of Osteoarthritis (2017) – NICE guideline CG177. 2017.
- Chen L-X, Zhou Z-R, Li Y-L, Ning G-Z, Li Y, Wang X-B, et al. Transcutaneous electrical nerve stimulation in patients with knee osteoarthritis: evidence from randomized-controlled trials. The Clinical journal of pain. 2016;32(2):146-54.
- Zhang C, Xie Y, Luo X, Ji Q, Lu C, He C, et al. Effects of therapeutic ultrasound on pain, physical functions and safety outcomes in patients with knee osteoarthritis: a systematic review and meta-analysis. Clin Rehabil. 2016;30(10):960-71.
- Wang H, Zhang C, Gao C, Zhu S, Yang L, Wei Q, et al. Effects of short-wave therapy in patients with knee osteoarthritis: a systematic review and meta-analysis. Clin Rehabil. 2017;31(5):660-71.
- Zhang R, Lao L, Ren K, Berman BM. Mechanisms of acupuncture–electroacupuncture on persistent pain. Anesthesiology: The Journal of the American Society of Anesthesiologists. 2014;120(2):482-503.
- Corbett MS, Rice SJC, Madurasinghe V, Slack R, Fayter DA, Harden M, et al. Acupuncture and other physical treatments for the relief of pain due to osteoarthritis of the knee: network meta-analysis. Osteoarthritis and cartilage. 2013;21(9):1290-8.
- Lin X, Huang K, Zhu G, Huang Z, Qin A, Fan S. The effects of acupuncture on chronic knee pain due to osteoarthritis: a meta-analysis. JBJS. 2016;98(18):1578-85.
- Manyanga T, Froese M, Zarychanski R, Abou-Setta A, Friesen C, Tennenhouse M, et al. Pain management with acupuncture in osteoarthritis: a systematic review and meta-analysis. BMC complementary and alternative medicine. 2014;14(1):312.
- Xu S, Wang L, Cooper E, Zhang M, Manheimer E, Berman B, et al. Adverse Events of Acupuncture: A Systematic Review of Case Reports. Evidence-based Complementary and Alternative Medicine : eCAM. 2013;2013:581203.
- Montin L, Leino-Kilpi H, Suominen T, Lepistö J. A systematic review of empirical studies between 1966 and 2005 of patient outcomes of total hip arthroplasty and related factors. J Clin Nurs. 2008;17(1):40-5.
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com


