DESCARGAR
VERSIÓN EXTENSA
DESCARGAR
ANEXOS
DESCARGAR
VERSIÓN CORTA
DESCARGAR RECOMENDACIONES Y FLUJOGRAMAS
vacio
vacio
Ámbito
- Esta guía debe ser usada en todos los establecimientos del seguro social del Perú (EsSalud), según lo correspondiente a su nivel de atención.
Población y alcance
- Población: adultos con riesgo o diagnóstico de COVID-19.
- Alcance: prevención y manejo de COVID-19 en adultos
Autores
Expertos clínicos:
- Pecho Silva, Samuel.
Neumólogo. Hospital Nacional Edgardo Rebagliati Martins. EsSalud, Lima, Perú. - Pareja Ramos, Juan José.
Internista. Hospital Nacional Edgardo Rebagliati Martins. EsSalud, Lima, Perú. - Lescano Alva, Carlos Alberto.
Intensivista. Hospital Nacional Edgardo Rebagliati Martins. EsSalud, Lima, Perú. - López Martínez, Rosa Luz.
Intensivista. Hospital Nacional Guillermo Almenara Irigoyen. EsSalud, Lima, Perú. - Mejía Rodríguez, Luis Renato.
Médico. Hospital II Chocope. Red Asistencial La Libertad. EsSalud, La Libertad, Perú. - Marreros Ascoy, Gastón Cristóbal.
Médico. Red Asistencial Lambayeque. EsSalud, Lambayeque, Perú. - García Choza, Diego Daniel.
Médico. Centro de Aislamiento Temporal (CAT) Villa Panamericana. EsSalud, Lima, Perú. - Atalaya Taboada, Eliana Rocío.
Médico de familia. Hospital II Chocope. Red Asistencial La Libertad. EsSalud, La Libertad, Perú. - Raymundo Villalva, Katherine.
Neumólogo. Hospital II Chocope. Red Asistencial La Libertad. EsSalud, La Libertad, Perú. - Chau Ramos, Christian Alexander.
Médico. Centro de Aislamiento Temporal (CAT) Villa Rebagliati. EsSalud, Lima, Perú. - Quiroz Cortegana, Cherie.
Médico. Centro de Aislamiento Temporal (CAT) Villa Rebagliati. EsSalud, Lima, Perú. - Sabino Guerrero, Joao Sabino.
Médico. Red Asistencial Amazonas. EsSalud, Amazonas, Perú. - Ortiz Millones, Jorge Luis.
Médico Auditor. Red Asistencial Lambayeque. EsSalud, Lambayeque, Perú. - Mendoza Zumaeta, Eldy del Pilar.
Médico Gineco-Obstetra. Policlínico Pablo Bermúdez. Red Asistencial Rebagliati. EsSalud, Lima, Perú. - Ortega Estacio, Ulises.
Médico de Familia. Policlínico Santa Cruz. Red Asistencial Rebagliati. EsSalud, Lima, Perú. - Davila Gonzales, Jhoni Alberto.
Médico. Red Asistencial Lambayeque. EsSalud, Lambayeque, Perú.
Metodólogos:
- Montes Alvis, José Manuel.
IETSI, EsSalud - Chávez Rimache, Lesly Karem.
IETSI, EsSalud - Goicochea Lugo, Sergio André.
IETSI, EsSalud - Delgado Flores, Carolina Jaqueline.
IETSI, EsSalud - Becerra Chauca, Naysha Yamilet.
IETSI, EsSalud - García Gomero, David Santiago.
IETSI, EsSalud - Nieto Gutiérrez, Wendy Carolina.
IETSI, EsSalud - Dolores Maldonado, Gandy Kerlin.
IETSI, EsSalud
Gestores:
- Salvador Salvador, Stefany.
IETSI, EsSalud - Carrera Acosta, Lourdes del Rocío.
IETSI, EsSalud
Descargar PDF con más información sobre la filiación y rol de los autores.
Metodología
Resumen de la metodología:
- Conformación del GEG: La Dirección de Guías de Práctica Clínica, Farmacovigilancia y Tecnovigilancia, del Instituto de Evaluación de Tecnologías en Salud e Investigación (IETSI) del Seguro Social del Perú (EsSalud), conformó un grupo elaborador de la guía (GEG), que incluyó médicos especialistas y metodólogos.
- Planteamiento de preguntas clínicas: En concordancia con los objetivos y alcances de esta GPC, se formularon las preguntas clínicas.
- Búsqueda de la evidencia para cada pregunta: Para cada pregunta clínica, se realizaron búsquedas de revisiones sistemáticas (publicadas como artículos científicos o guías de práctica clínica). De no encontrar revisiones de calidad, se buscaron estudios primarios, cuyo riesgo de sesgo fue evaluado usando herramientas estandarizadas.
- Evaluación de la certeza de la evidencia: Para graduar la certeza de la evidencia, se siguió la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE), y se usaron tablas de Summary of Findings (SoF).
- Formulación de las recomendaciones: El GEG revisó la evidencia recolectada para cada una de las preguntas clínicas en reuniones periódicas, en las que formuló las recomendaciones usando la metodología GRADE, otorgándole una fuerza a cada una. Para ello, se tuvo en consideración los beneficios y daños de las opciones, valores y preferencias de los pacientes, aceptabilidad, factibilidad, equidad y uso de recursos. Estos criterios fueron presentados y discutidos, tomando una decisión por consenso o mayoría simple. Asimismo, el GEG emitió puntos de buenas prácticas clínicas (BPC) sin una evaluación formal de la evidencia, y mayormente en base a su experiencia clínica.
- Revisión externa: La presente GPC fue revisada en reuniones con profesionales representantes de otras instituciones, tomadores de decisiones, y expertos externos.
vacio
vacio
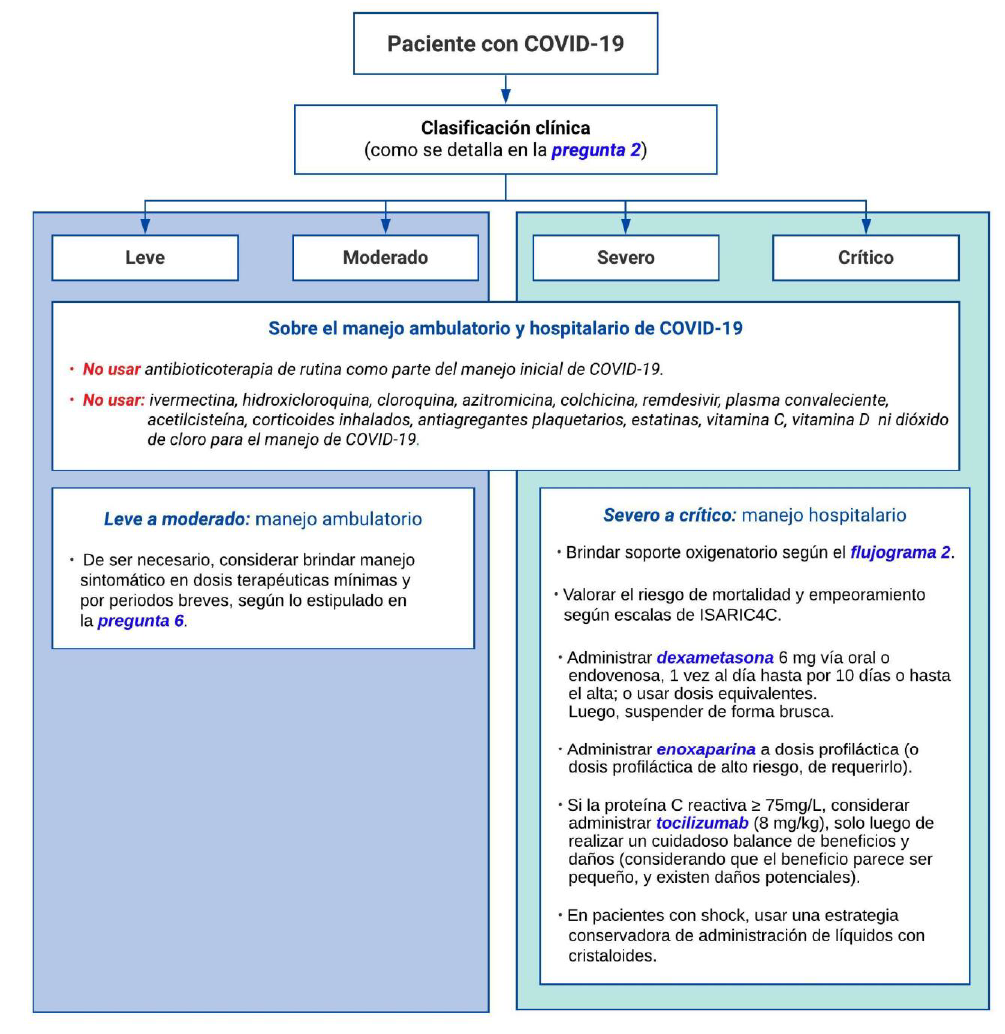
1. Prevención
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas en riesgo de infección por COVID-19, no recomendamos usar hidroxicloroquina como profilaxis farmacológica. (Recomendación fuerte en contra, certeza alta de la evidencia)
Recomendación 2:
En personas en riesgo de infección por COVID-19, no recomendamos usar ivermectina como profilaxis farmacológica. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
Recomendación 3:
En personas en riesgo de infección por COVID-19, no recomendamos usar el dióxido de cloro como profilaxis farmacológica. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
2. Clasificación clínica
Descargar PDF con el desarrollo de la pregunta.
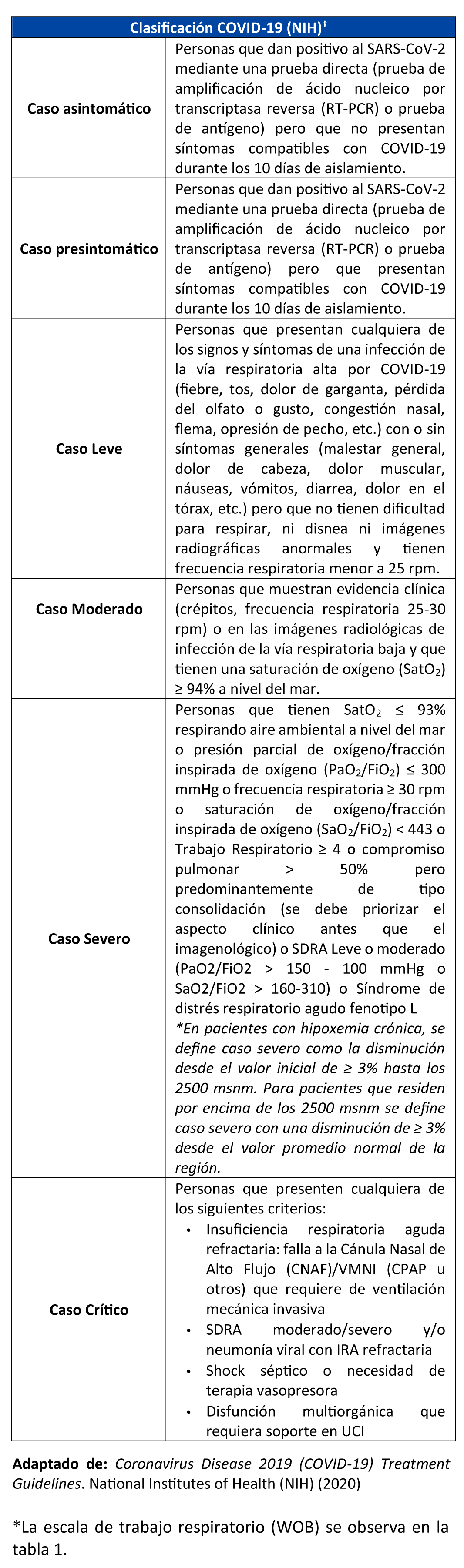
BPC 1:
En personas con sospecha o diagnóstico de COVID-19, utilizar la clasificación clínica de los Institutos Nacionales de Salud (NIH) de los Estados Unidos:
BPC 2:
Considerar como valores de saturación de oxígeno de referencia en pacientes que viven a más de 1000 metros sobre el nivel del mar los siguientes:
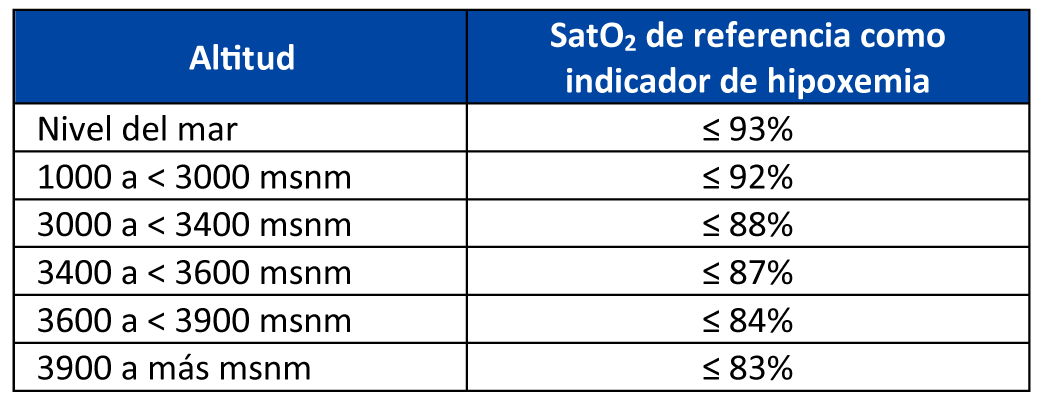
*Los valores normales de saturación de oxígeno por grupo de edad y altitud se observan en la tabla 2.
3. Escalas de Riesgo de Mortalidad y de Empeoramiento
Descargar PDF con el desarrollo de la pregunta.
En personas con COVID-19, utilizar las escalas del Consorcio Internacional de Infecciones Respiratorias Agudas y Emergentes – Consorcio de Caracterización Clínica de Coronavirus (ISARIC4C) de mortalidad (ISARIC4C Mortality Score) y empeoramiento (ISARIC4C Deterioration Model) para identificar a los pacientes con alto riesgo de mortalidad y empeoramiento al ingreso hospitalario:
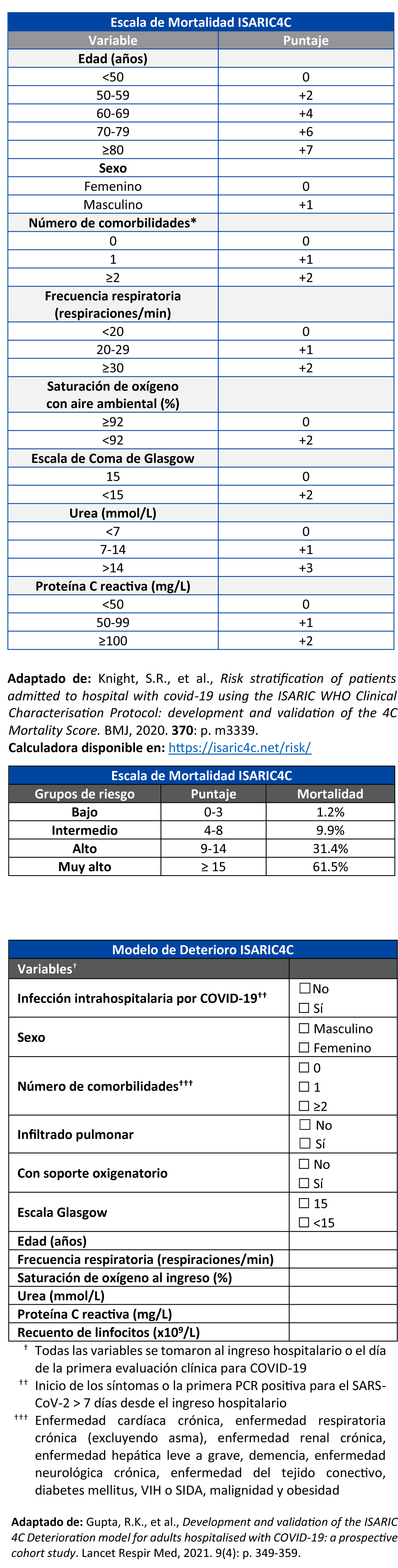
Calculadora disponible en: https://isaric4c.net/risk/
4. Triaje
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
Para realizar una clasificación adecuada de los pacientes con sospecha diagnóstica o confirmados por COVID-19, se deben implementar protocolos institucionales para el triaje.
5. Consideraciones para manejo domiciliario
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En pacientes con sospecha o diagnóstico confirmado de COVID-19 leve y moderada se les debe aislar para reducir transmisión a las personas de su entorno cercano. Esto se puede realizar bajo aislamiento domiciliario o en centros de atención temporal.
BPC 2:
Los pacientes con COVID-19 con factores de riesgo deben usar pulsioxímetros en su domicilio para monitorear su nivel de saturación de oxígeno (SpO2).
BPC 3:
En pacientes con COVID-19 moderado deben recibir consejería mediante teleconsulta sobre las señales de alarma, complicaciones de la infección y en qué casos buscar ayuda en los servicios de emergencia.
6. Tratamiento ambulatorio sintomático
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En personas con COVID-19 leve o moderado, considerar administrar tratamiento sintomático ambulatorio en dosis terapéuticas mínimas y por periodos breves para el manejo de molestias como: fiebre, dolor de garganta, cefalea, tos seca, rinorrea y/o mialgias.

BPC 2:
Con respecto al manejo no farmacológico de personas con COVID-19 leve o moderado:
- En personas con COVID-19 y fiebre, aconsejar la ingesta de líquidos regularmente (no más de 2 litros por día) para evitar la deshidratación.
- En personas con COVID-19 y tos, aconsejar una adecuada hidratación, ingesta de líquidos tibios o infusiones, probar una cucharadita de miel, cambio de posición, si es posible, a decúbito lateral o sentado con elevación de la cabecera.
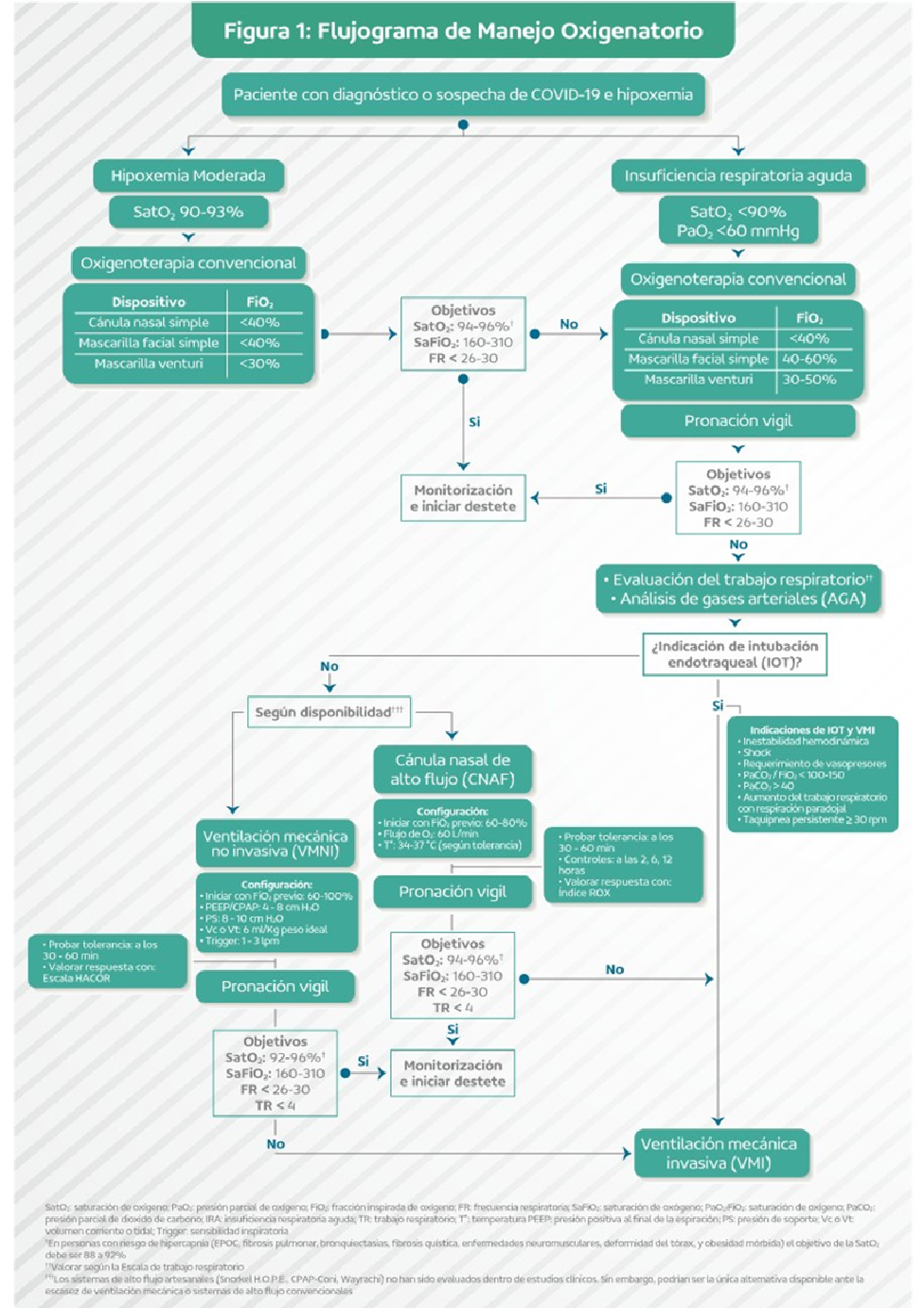
7. Oxigenoterapia
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 e hipoxemia evidenciada (SatO2 ≤ 93%) o insuficiencia respiratoria aguda (IRA) (SatO2 < 90% o PaO2 < 60 mmHg), recomendamos iniciar oxigenoterapia convencional† para mantener una saturación de oxígeno (SatO2) meta entre 94-96%.
†Oxigenoterapia convencional: cánula nasal simple, mascarilla simple, mascarilla con sistema venturi o mascarilla con reservorio
*El flujo de oxígeno y la fracción inspirada de oxígeno (FiO2) por el tipo de dispositivo se puede observar en la tabla 3. (Recomendación fuerte a favor, certeza moderada de la evidencia).
Recomendación 2:
En personas con COVID-19 e IRA persistente a pesar de oxigenoterapia convencional†, sugerimos usar cánula nasal de alto flujo (CNAF) o ventilación mecánica no invasiva (VMNI), según disponibilidad, para mantener una saturación de oxígeno (SatO2) meta entre 92-96%.
†SatO2 ≤ 93% o FR ≥ 26-30 o PaFiO2 ≤ 201-300 con FiO2 ≥ 40% con oxigenoterapia convencional: cánula nasal simple, mascarilla simple, mascarilla con sistema venturi o mascarilla con reservorio (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
En personas con COVID-19 en soporte oxigenatorio con CNAF o VMNI, mantener una estrecha monitorización de la frecuencia respiratoria, frecuencia cardiaca, saturación de oxígeno (SatO2), fracción inspirada de oxígeno (FiO2) y el trabajo respiratorio; con la finalidad de evaluar la respuesta al tratamiento. Utilizar el iRox para CNAF y el HACOR para VMNI.
*El índice ROX se puede observar en la tabla 4.
*La escala HACOR se puede observar en la tabla 5.
BPC 2:
En personas con COVID-19 en soporte oxigenatorio con CNAF o VMNI, en caso de no respuesta, debe considerarse realizar una intubación endotraqueal temprana y conexión a ventilación mecánica invasiva en condiciones controladas según disponibilidad y prioridad cuando se presente uno o más de los siguientes hallazgos:
- Inestabilidad hemodinámica
- Shock
- Requerimiento de vasopresores
- PaO2/FiO2 < 100-150
- PaCO2 > 40 mmHg
- Aumento del trabajo respiratorio con respiración paradojal (puntaje > 4)
- Taquipnea persistente ≥ 30 respiraciones por minuto
8. Ventilación Mecánica Invasiva
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 en ventilación mecánica invasiva y con SDRA, recomendamos usar un volumen corriente (VC) bajo (4-8 mL/kg de peso corporal predicho†) en lugar de un volumen más alto (> 8 mL/kg), iniciando con 6 mL/kg de peso corporal predicho e idealmente mantener una meta de presión meseta (Pmes) o plateau ≤ 30 cm de H2O y una presión pico menor a 35 cm de H2O.
†Cálculo del peso corporal predicho (kg)
Varones = 50 + 0.91 x [estatura (cm) – 152.4]
Mujeres = 45.5 + 0.91 x [estatura (cm) – 152.4]
(Recomendación fuerte a favor, certeza moderada de la evidencia)
Recomendación 2:
En personas con COVID-19 en ventilación mecánica invasiva y con SDRA, sugerimos usar una estrategia de titulación individualizada de la presión positiva al final de la espiración (PEEP) de acuerdo con la condición de la mecánica respiratoria del paciente. El paciente con IMC > 30 podría requerir un mayor nivel de PEEP.
(Recomendación condicional a favor, certeza baja de la evidencia)
BPC 1:
En personas con COVID-19 crítico en ventilación mecánica invasiva y con SDRA, tratar de mantener una driving pressure (DP) ≤ 15 cm de H2O (diferencia entre presión meseta y PEEP total).
9. Pronación
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 en ventilación mecánica invasiva en posición supina y con SDRA moderado a severo (P/F ≤ 200), sugerimos iniciar ventilación prona si no se consigue estabilizar la mecánica respiratoria y mejorar los parámetros oxigenatorios y la hipercapnia asociada. (Recomendación condicional a favor, certeza moderada de la evidencia)
Recomendación 2:
En personas con COVID-19 e insuficiencia respiratoria aguda hipoxémica a pesar de oxigenoterapia convencional, sugerimos iniciar posición prona vigil como complemento al soporte oxigenatorio con CNAF. (Recomendación condicional a favor, certeza baja de la evidencia)
Recomendación 3:
En personas con COVID-19 en oxigenoterapia convencional, sugerimos iniciar posición prona vigil, tomando en cuenta el estado y características del paciente. (Recomendación condicional a favor, certeza muy baja de la evidencia)
BPC 1:
Con respecto a la ventilación prona en ventilación mecánica:
- Realizarse durante 12 a 16 horas por día, para posteriormente realizar cambio de posicionamiento en supino con cabecera de 30°
- Alternativamente se puede optar por ventilación prona extendida hasta 72 horas
- Abortar la ventilación prona si se deteriora la mecánica respiratoria del paciente, si se deterioran los parámetros respiratorios, oxigenatorios y si se produce inestabilidad hemodinámica
BPC 2:
Con respecto a la posición prona vigil:
- El paciente debe estar consciente y ser capaz de adoptar y cambiar de posición por sí mismo
- Procedimiento:
- Explicar al paciente la posición y los cambios: prona, decúbito lateral derecho, decúbito lateral izquierdo. La posición prona debe ser la más prolongada. Las otras posiciones pueden mantenerse entre 30 minutos a 2 horas como máximo
- Si mantiene una SatO2 entre 92-96% en una posición, hay que motivar al paciente para que la mantenga por 2 a 4 horas como mínimo
- Mantener una estrecha monitorización de la SatO2 durante cada cambio de posición
10. Rehabilitación respiratoria
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas hospitalizadas por COVID-19, sugerimos realizar rehabilitación temprana con el objetivo de disminuir la debilidad muscular adquirida en UCI. (Recomendación condicional a favor, certeza baja de la evidencia)
BPC 1:
Con respecto a la rehabilitación temprana:
- El inicio y el tipo de rehabilitación temprana depende del paciente (criterios de seguridad), tipo de ventilación y los recursos disponibles por la institución
- Debe realizarse un programa de rehabilitación al alta, realizando referencia a los servicios o centros especializados de rehabilitación. Considerar la posibilidad de realizar las actividades programadas de forma virtual
- Los programas de rehabilitación deben ser ejecutados por equipos multidisciplinarios y deben ser personalizados
11. Fluidoterapia
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 y shock, sugerimos usar una estrategia conservadora de administración de líquidos con cristaloides en lugar de una estrategia liberal. Utilizar parámetros dinámicos de respuesta a fluidos para individualizar la fluidoterapia en el paciente en shock. (Recomendación condicional a favor, certeza baja de la evidencia)
12. Antibioticoterapia
Descargar PDF con el desarrollo de la pregunta.
BPC 1:
En personas con COVID-19, dado que la prevalencia de coinfección bacteriana es baja, no administrar antibioticoterapia de rutina como parte del manejo inicial (ambulatorio u hospitalario) de COVID-19.
13. Anticoagulantes
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 severo a crítico, recomendamos administrar anticoagulación a dosis profiláctica. (Recomendación fuerte a favor, certeza baja de la evidencia)
Recomendación 2:
En personas con COVID-19 severo a crítico con alta probabilidad clínica pre-test de TEP o TVP, recomendamos administrar anticoagulantes a dosis profiláctica de alto riesgo. (Recomendación fuerte a favor, certeza baja de la evidencia)
Recomendación 3:
En personas con COVID-19 ambulatorios, recomendamos no administrar anticoagulantes para el tratamiento de esta enfermedad. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
BPC 1:
Con respecto al uso de anticoagulantes en personas con baja/moderada probabilidad clínica pre-test de trombosis venosa profunda (TVP) o tromboembolismo pulmonar (TEP):
- Administrar heparina de bajo peso molecular (HBPM) (enoxaparina 40 mg vía SC una vez al día)
- En personas con tasa de filtración glomerular (TFG) ≥ 30 ml/min/1.73 m2 (mediante la fórmula CKD-EPI), administrar enoxaparina 40 mg vía SC una vez al día
- En personas con peso > 120 kg o IMC > 40 kg/m2, administrar enoxaparina 40 mg vía SC dos veces al día
- En caso no se disponga de HBPM, considerar como regímenes alternativos:
- Heparina no fraccionada (HNF) 5000 UI vía SC cada 8 a 12 horas
- En personas con TFG < 30 ml/min/1.73 m2 (mediante la fórmula CKD-EPI), administrar HNF 5000 UI vía SC cada 12 horas
- En personas con peso > 120 kg o IMC > 40 kg/m2, administrar HNF 5000 UI vía SC cada 8 horas
BPC 2:
Con respecto al uso de anticoagulantes en personas con alta probabilidad clínica pre-test de trombosis venosa profunda (TVP) o tromboembolismo pulmonar (TEP):
- Administrar heparina de bajo peso molecular (HBPM) (enoxaparina 40 mg vía SC dos veces al día)
- En personas con TFG ≥ 30 ml/min/1.73 m2 (mediante la fórmula CKD-EPI), administrar enoxaparina 40 mg vía SC cada 12 horas
- En personas con peso > 120 kg o IMC > 40 kg/m2, administrar enoxaparina 60 mg vía SC dos veces al día
- En caso no se disponga de HBPM, considerar como regímenes alternativos:
- Heparina no fraccionada (HNF) 5000 UI vía SC cada 8 horas
- En personas con TFG < 30 ml/min/1.73 m2 (mediante la fórmula CKD-EPI), administrar HNF 5000 UI vía SC cada 12 horas
- En personas con peso > 120 kg o IMC > 40 kg/m2, administrar HNF 7500 UI vía SC cada 8 horas
14. Corticoides
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 crítico, recomendamos administrar corticoides. (Recomendación fuerte a favor, certeza baja de la evidencia)
Recomendación 2:
En personas con COVID-19 severo, sugerimos administrar corticoides. (Recomendación condicional a favor, certeza baja de la evidencia)
Recomendación 3:
En personas con COVID-19 y sin necesidad de soporte oxigenatorio, recomendamos no administrar corticoides para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación fuerte en contra, certeza baja de la evidencia)
BPC 1:
Con respecto al uso de corticoides:
- Administrar dexametasona 6 mg vía oral o EV, 1 vez al día hasta por 10 días, luego suspender de forma brusca
- Se puede suspender el corticoide antes de los 10 días si el paciente sale de alta o se considera recuperado
- No administrar corticoides en pulsos (dosis muy altas)
- En caso no se disponga de dexametasona, considerar como regímenes alternativos:
-
- Prednisona 40 mg vía oral, 1 vez al día hasta por 10 días.
- Metilprednisolona 32 mg vía EV (8 mg cada 6 horas o 16 mg cada 12 horas), hasta por 10 días.
- Hidrocortisona 50 mg vía EV, cada 6 horas hasta por 10 días
-
15. Tocilizumab
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19 severo a crítico y con evidencia de inflamación sistémica (proteína C reactiva ≥ 75mg/L), sugerimos considerar administrar tocilizumab (8 mg/kg) en combinación con corticoides, luego de realizar un cuidadoso balance de beneficios y daños para cada paciente (considerando que el beneficio parece ser pequeño, y existen daños potenciales) (Recomendación condicional a favor, certeza moderada de la evidencia)
Recomendación 2:
En personas con COVID-19 sin evidencia de inflamación sistémica (proteína C reactiva < 75mg/L), recomendamos no administrar tocilizumab para el tratamiento de esta enfermedad. (Recomendación fuerte en contra, certeza moderada de la evidencia)
BPC 1:
Con respecto al uso de tocilizumab:
- Administrar tocilizumab 8 mg/kg por infusión EV durante 60 minutos (dosis única máxima de 800 mg)
- Considerar administrar tocilizumab especialmente en pacientes que requieran oxigenoterapia de alto flujo, ventilación mecánica no invasiva (VMNI), ventilación mecánica invasiva dentro de las 24 horas previas o con insuficiencia respiratoria de progresión rápida por COVID-19
- Evitar el uso de tocilizumab en pacientes con cualquiera de los siguientes escenarios:
-
- En caso de respuesta favorable a corticoides solos
- Inmunosupresión significativa, particularmente en aquellos con uso reciente de inmunomoduladores biológicos
- TGP > 5 veces su valor normal
- Alto riesgo de perforación intestinal
- Infección viral, bacteriana o fúngica no controlada
- Recuento de neutrófilos < 500 células/µl
- Recuento de plaquetas < 50 000 células/µl
-
16. Ivermectina
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar ivermectina para el tratamiento ambulatorio u hospitalario de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
17. Hidroxicloroquina o cloroquina
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar hidroxicloroquina ni cloroquina para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación fuerte en contra, certeza baja de la evidencia)
18. Azitromicina
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar azitromicina para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
19. Colchicina
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar colchicina para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación fuerte en contra, certeza baja de la evidencia)
20. Remdesivir
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, sugerimos no administrar remdesivir para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación condicional en contra, certeza baja de la evidencia)
21. Plasma convaleciente
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar plasma convaleciente para el tratamiento de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación fuerte en contra, certeza moderada de la evidencia)
22. Acetilcisteína
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, sugerimos no administrar acetilcisteína para el tratamiento ambulatorio u hospitalario de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación condicional en contra, certeza muy baja de la evidencia)
BPC 1:
En personas con COVID-19 y con indicación de acetilcisteína para el tratamiento de enfermedades respiratorias crónicas y/o manejo de secreciones, no descontinuar su uso.
23. Corticoide inhalado
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, sugerimos no administrar corticoides inhalados para el tratamiento ambulatorio u hospitalario de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación condicional en contra, certeza muy baja de la evidencia)
BPC 1:
En personas con COVID-19 y con indicación de corticoides inhalados para el tratamiento o la prevención de enfermedades respiratorias crónicas, no descontinuar su uso.
BPC 2:
El uso de broncodilatadores (beta 2 agonistas o anticolinérgicos) de acción corta, larga o ultra larga no ha sido reportado en la literatura como parte del tratamiento del COVID-19 fuera de sus indicaciones clínicas aceptadas.
24. Antiagregantes Plaquetarios
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, recomendamos no administrar antiagregantes plaquetarios para el tratamiento ambulatorio u hospitalario de esta enfermedad. (Recomendación fuerte en contra, certeza moderada de la evidencia)
BPC 1:
En personas con COVID-19 y con indicación de antiagregantes plaquetarios para el tratamiento o la prevención de enfermedades cardiovasculares, no descontinuar su uso.
25. Estatinas
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, sugerimos no administrar estatinas para el tratamiento ambulatorio u hospitalario de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación condicional en contra, certeza muy baja de la evidencia)
BPC 1:
En personas con COVID-19 y con indicación de estatinas para el tratamiento o la prevención de enfermedades cardiovasculares, no descontinuar su uso.
26. Vitamina C
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, con o sin deficiencia de vitamina C, sugerimos no administrar vitamina C como tratamiento ambulatorio u hospitalario de COVID-19 fuera del contexto de un ensayo clínico aleatorizado. (Recomendación condicional en contra, certeza muy baja de la evidencia)
27. Vitamina D
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En personas con COVID-19, con o sin deficiencia de vitamina D, sugerimos no administrar vitamina D como tratamiento ambulatorio u hospitalario de COVID-19 fuera del contexto de un ensayo clínico aleatorizado. (Recomendación condicional en contra, certeza muy baja de la evidencia)
28. Dióxido de cloro
Descargar PDF con el desarrollo de la pregunta.
Recomendación 1:
En pacientes con COVID-19, no recomendamos el uso del dióxido de cloro para el tratamiento ambulatorio u hospitalario de esta enfermedad fuera del contexto de un ensayo clínico aleatorizado. (Recomendación fuerte en contra, certeza muy baja de la evidencia)
Referencias bibliográficas
- Organización Panamericana de la Salud, 2021. Guía para el cuidado de pacientes adultos críticos con COVID-19 en las Américas.Versión 3, mayo 2021. OPS/IMS/EIH/COVID-19/21-010. [citado 20 Jul 2021] Disponible en: https://iris.paho.org/handle/10665.2/53894.
- Pan American Health Organization, 2021. Ongoing Living Update of COVID-19 Therapeutic Options: Summary of Evidence. Rapid Review, 12 November 2021. PAHO/IMS/EIH/COVID-19/21-019 [citado 21 Nov 2021]. Disponible en: https://iris.paho.org/handle/10665.2/52719.
- The L·OVE Platform. Methods for the special L·OVE of coronavirus infection [Internet] Santiago: Epistemonikos Foundation; 2020 [citado 20 Jul 2021]. Disponible en: https://app.iloveevidence.com/covid-19.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. Bmj. 2011;343:d5928.
- Wells G, Shea B, O’connell D, Peterson J, Welch V, Losos M, et al. The Newcastle-Ottawa Scale (NOS) for assessing the quality of nonrandomised studies in meta-analyses. Ottawa (ON): Ottawa Hospital Research Institute; 2009. Available in March. 2016.
- Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, et al. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Annals of internal medicine. 2011;155(8):529-36.
- Andrews JC, Schünemann HJ, Oxman AD, Pottie K, Meerpohl JJ, Coello PA, et al. GRADE guidelines: 15. Going from evidence to recommendation—determinants of a recommendation’s direction and strength. Journal of clinical epidemiology. 2013;66(7):726-35.
- Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. bmj. 2016;353:i2016.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, et al. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. bmj. 2016;353:i2089.
- Andrews J, Guyatt G, Oxman AD, Alderson P, Dahm P, Falck-Ytter Y, et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations. Journal of clinical epidemiology. 2013;66(7):719-25.
- Bartoszko JJ, Siemieniuk RAC, Kum E, Qasim A, Zeraatkar D, Ge L, et al. Prophylaxis against covid-19: living systematic review and network meta-analysis. BMJ (Clinical research ed). 2021;373:n949.
- Burela Alejandra, Hernández-Vásquez Akram, Comandé Daniel, Peralta Verónica, Fiestas Fabian. Dióxido de cloro y derivados del cloro para prevenir o tratar la COVID-19: revisión sistemática. Rev. perú. med. exp. salud publica [Internet]. 2020 Oct [citado 2021 Oct 08] ; 37( 4 ): 605-610. Disponible en: http://www.scielo.org.pe/scielo.php?script=sci_arttext&pid=S1726-46342020000400605&lng=es. Epub 07-Sep-2020. http://dx.doi.org/10.17843/rpmesp.2020.374.6330.
- Lardieri A, Cheng C, Jones SC, McCulley L. Harmful effects of chlorine dioxide exposure. Clin Toxicol (Phila). 2021 May;59(5):448-449. doi: 10.1080/15563650.2020.1818767. Epub 2020 Sep 22. .
- Office of the Commissioner. Coronavirus (COVID-19) Update: FDA Warns Seller Marketing Dangerous Chlorine Dioxide Products that Claim to Treat or Prevent COVID-19 [Internet]. FDA; 2020 [citado el 10 de octubre de 2021]. Disponible en: https://www.fda.gov/news-events/press-announcements/coronavirus-covid-19-update-fda-warns-seller-marketing-dangerous-chlorine-dioxide-products-claim.
- Hagiwara Y, Inoue N. First case of methemoglobinemia caused by a ClO2-based household product. Pediatr Int. 2015 Dec;57(6):1182-3. doi: 10.1111/ped.12708. Epub 2015 Sep 3. PMID: 26338044.
- COVID-19 Treatment Guidelines Panel. Coronavirus Disease 2019 (COVID-19) Treatment Guidelines. In: National Institute of Health, editor. USA: NIH; 2020.
- Ministerio de Salud. Resolución Ministerial N° 834-2021-MINSA [citado 08 Oct 2021]. Disponible en: https://www.gob.pe/institucion/minsa/normas-legales/2015593-834-2021-minsa.
- Knight SR, Ho A, Pius R, Buchan I, Carson G, Drake TM, et al. Risk stratification of patients admitted to hospital with covid-19 using the ISARIC WHO Clinical Characterisation Protocol: development and validation of the 4C Mortality Score. BMJ. 2020;370:m3339.
- Gupta RK, Harrison EM, Ho A, Docherty AB, Knight SR, van Smeden M, et al. Development and validation of the ISARIC 4C Deterioration model for adults hospitalised with COVID-19: a prospective cohort study. The Lancet Respiratory Medicine. 2021;9(4):349-59.
- Instituto de Evaluación de Tecnologías en Salud e Investigación. Recomendaciones clínicas para la evaluación y seguimiento remoto durante pandemia de SARS-COV-2 (COVID-19). Lima: EsSalud; actualización octubre 2021.
- Organización Panamericana de la Salud. Directrices para la profilaxis y el manejo de pacientes con COVID-19 leve y moderada en América Latina y el Caribe. Versión abreviada, octubre del 2021. Disponible en: https://iris.paho.org/handle/10665.2/54747.
- National Institute for Health Care Excellence. COVID-19 rapid guideline: managing symptoms (including at the end of life) in the community [NG163]. NICE London; 2020. [citado 20 Jul 2021]. Disponible en: https://www.nice.org.uk/guidance/ng163/.
- Gupta RK, Harrison EM, Ho A, Docherty AB, Knight SR, van Smeden M, et al. Development and validation of the ISARIC 4C Deterioration model for adults hospitalised with COVID-19: a prospective cohort study. The Lancet Respiratory Medicine. 2021;9(4):349-59.
- Patel BK, Kress JP, Hall JB. Alternatives to Invasive Ventilation in the COVID-19 Pandemic. JAMA. 2020 Jul 7;324(1):43-44. doi: 10.1001/jama.2020.9611. PMID: 32496506.
- Rhodes A, Evans LE, Alhazzani W, Levy MM, Antonelli M, Ferrer R, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016. Critical Care Medicine. 2017;45(3):486-552.
- Ferreyro BL, Angriman F, Munshi L, Del Sorbo L, Ferguson ND, Rochwerg B, Ryu MJ, Saskin R, Wunsch H, da Costa BR, Scales DC. Association of Noninvasive Oxygenation Strategies With All-Cause Mortality in Adults With Acute Hypoxemic Respiratory Failure: A Systematic Review and Meta-analysis. JAMA. 2020 Jul 7;324(1):57-67. doi: 10.1001/jama.2020.9524.
- Rhodes A, Evans LE, Alhazzani W, Levy MM, Antonelli M, Ferrer R, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016. Critical Care Medicine. 2017;45(3):486-552.
- Organización Mundial de la Salud. COVID-19 Clinical management. Suiza: OMS; 2021.
- Organización Panamericana de la Salud. Guía para el cuidado de pacientes adultos críticos con COVID-19 en las Américas. In: OPS, editor. USA: OPS; 202.
- Sociedad Chilena de Medicina Interna. Guía prono vigil usuarios con insuficiencia respiratoria aguda en contexto de pandemia COVID-19. In: Crítico UdP, editor. Chile2020.
- Pathmanathan N, Beaumont N, Gratrix A. Respiratory physiotherapy in the critical care unit. Continuing Education in Anaesthesia Critical Care & Pain. 2014;15(1):20-5.
- Lopez-Leon S, Wegman-Ostrosky T, Perelman C, Sepulveda R, Rebolledo PA, Cuapio A, et al. More than 50 Long-term effects of COVID-19: a systematic review and meta-analysis. medRxiv. 2021:2021.01.27.21250617.
- Chung F, Mueller D. Physical therapy management of ventilated patients with acute respiratory distress syndrome or severe acute lung injury. Physiother Can. 2011;63(2):191-8.
- Lansbury L, Lim B, Baskaran V, Lim WS. Co-infections in people with COVID-19: a systematic review and meta-analysis. Journal of Infection. 2020;81(2):266-75.
- National Institute for Health and Care Excellence. COVID-19 rapid guideline: Managing COVID-19. UK: NICE; 2021.
- Cuker A, Tseng EK, Nieuwlaat R, Angchaisuksiri P, Blair C, Dane K, et al. American Society of Hematology 2021 guidelines on the use of anticoagulation for thromboprophylaxis in patients with COVID-19. Blood Advances. 2021;5(3):872-88.
- Pasin L, Navalesi P, Zangrillo A, Kuzovlev A, Likhvantsev V, Hajjar LA, et al. Corticosteroids for Patients With Coronavirus Disease 2019 (COVID-19) With Different Disease Severity: A Meta-Analysis of Randomized Clinical Trials. J Cardiothorac Vasc Anesth. 2021;35(2):578-84.
- Sahu AK, Mathew R, Bhat R, Malhotra C, Nayer J, Aggarwal P, et al. Steroids use in non-oxygen requiring COVID-19 patients: a systematic review and meta-analysis. QJM : monthly journal of the Association of Physicians. 2021;114(7):455-63.
- Ma S, Xu C, Liu S, Sun X, Li R, Mao M, et al. Efficacy and safety of systematic corticosteroids among severe COVID-19 patients: a systematic review and meta-analysis of randomized controlled trials. Signal Transduction and Targeted Therapy. 2021;6(1):83.
- Focosi D, Farrugia A. ABO-incompatible convalescent plasma transfusion: Yes, you can. Transfusion medicine (Oxford, England). 2020.
- Clark LT. Treating dyslipidemia with statins: the risk-benefit profile. American heart journal. 2003;145(3):387-96.
- Joyner MJ, Bruno KA, Klassen SA, Kunze KL, Johnson PW, Lesser ER, et al., editors. Safety update: COVID-19 convalescent plasma in 20,000 hospitalized patients. Mayo Clinic Proceedings; 2020: Elsevier.
- Colegio Tecnólogos Médicos del Perú. Reporte GRUPO DE EXPERTOS EN BANCO DE SANGRE E INMUNOHEMATOLOGÍA DEL CTMP Recomendaciones a los servicios de banco de sangre basadas en evidencia para la promoción, obtención, preparación, distribución y transporte de plasma de donantes convalecientes de la enfermedad del coronavirus Covid-19 (SARS-COV-2 ). Lima: Colegio Tecnólogos Médicos del Perú; 2020.
- Canadian Blood Service. ABO Compatibility and Acceptable Substitutions 2020 [Available from: https://www.blood.ca/en/hospital-services/inventory-ordering/ordering/compatibility-and-substitutions.
- de Alencar JCG, Moreira CL, Müller AD, Chaves CE, Fukuhara MA, da Silva EA, Miyamoto MFS, Pinto VB, Bueno CG, Lazar Neto F, Gomez Gomez LM, Menezes MCS, Marchini JFM, Marino LO, Brandão Neto RA, Souza HP; COVID Register Group. Double-blind, Randomized, Placebo-controlled Trial With N-acetylcysteine for Treatment of Severe Acute Respiratory Syndrome Caused by Coronavirus Disease 2019 (COVID-19). Clin Infect Dis. 2021 Jun 1;72(11):e736-e741. doi: 10.1093/cid/ciaa1443. .
- Joyner MJ, Bruno KA, Klassen SA, Kunze KL, Johnson PW, Lesser ER, et al., editors. Safety update: COVID-19 convalescent plasma in 20,000 hospitalized patients. Mayo Clinic Proceedings; 2020: Elsevier.
- Zheng SL, Roddick AJ. Association of Aspirin Use for Primary Prevention With Cardiovascular Events and Bleeding Events: A Systematic Review and Meta-analysis. JAMA. 2019;321(3):277-87.
- Taskforce NC-CE. Australian guidelines for the clinical care of people with COVID-19. V45.1. October 2. 2021.
- Zhang J ea. Pilot trial of high-dose vitamin C in critically ill COVID-19 patients. Ann Intensive Care. 2021;11 (5).
- Thomas S, Patel D, Bittel B, Wolski K, Wang Q, Kumar A, et al. Effect of High-Dose Zinc and Ascorbic Acid Supplementation vs Usual Care on Symptom Length and Reduction Among Ambulatory Patients With SARS-CoV-2 Infection: The COVID A to Z Randomized Clinical Trial. JAMA Netw Open. 2021;4(2):e210369-e.
- Kumari P, Dembra S, Dembra P, Bhawna F, Gul A, Ali B, et al. The Role of Vitamin C as Adjuvant Therapy in COVID-19. Cureus. 2020;12(11):e11779-e.
- JamaliMoghadamSiahkali S, Zarezade B, Koolaji S, SeyedAlinaghi S, Zendehdel A, Tabarestani M, et al. Safety and effectiveness of high-dose vitamin C in patients with COVID-19: a randomized open-label clinical trial. European Journal of Medical Research. 2021;26(1):20.
- van Gorkom GNY, Lookermans EL, Van Elssen CHMJ, Bos GMJ. The Effect of Vitamin C (Ascorbic Acid) in the Treatment of Patients with Cancer: A Systematic Review. Nutrients. 2019;11(5):977.
- Murai IH, Fernandes AL, Sales LP, Pinto AJ, Goessler KF, Duran CSC, et al. Effect of a Single High Dose of Vitamin D3 on Hospital Length of Stay in Patients With Moderate to Severe COVID-19: A Randomized Clinical Trial. Jama. 2021;325(11):1053-60.
- Medina-Avitia E, TellaVega P, García-Estrada C. Acute kidney injury secondary to chlorine dioxide use for COVID-19 prevention. Hemodialysis International. 2021;25: E40–E43. https://doi.org/10.1111/hdi.12941.
Si tienes comentarios sobre el contenido de las guías de práctica clínica, puedes comunicarte con IETSI-EsSalud enviando un correo: gpcdireccion.ietsi@essalud.gob.pe

SUGERENCIAS
Si has encontrado un error en esta página web o tienes alguna sugerencia para su mejora, puedes comunicarte con EviSalud enviando un correo a evisalud@gmail.com